 الإهداءات
الإهداءات |
|
|
|||||||
| التسجيل | التعليمـــات | التقويم | مشاركات اليوم | البحث |
 |
|
|
أدوات الموضوع | انواع عرض الموضوع |
 الإهداءات
الإهداءات |
|
|
|||||||
| التسجيل | التعليمـــات | التقويم | مشاركات اليوم | البحث |
 |
|
|
أدوات الموضوع | انواع عرض الموضوع |
|
|
#16 |
|
|
متلازمة توريت Tourette syndrome د. محمد السعيد أبو حلاوة جورج جيليس دو لا توريت (1859-1904) متلازمة توريت (وتعرف أيضًا باضطراب توريت أو متلازمة جيليس دو لا توريت) اضطرابًا نيورولوجيًا (عصبيًا) وراثيًا تبدأ أعراضه في الظهور على الحالات المصابة به خلال مرحلة الطفولة. ومن خصائصه أن تُظْهِرَ الحالة المصابة به لزمات حركية بدنية متعددة وعلى الأقل لزمة صوتية واحدة، وتأتي هذه اللزمات على هيئة نوبات متتابعة يعقبها فترات هدوء ثم سرعان ما تباغت الحالة مرة أخرى وهكذا. وعادة ما يتم تعريف متلازمة توريت كجزء من طيف العرات أو اللزمات أو طيف اضطرابات اللزمات الحركية والصوتية، والتي تتضمن لزمات حركية وصوتية متناوبة ومزمنة. ويعتبر اضطراب توريت متلازمة نادرة وشديدة الشذوذ والغرابة، وغالبًا ما تقترن بإصدار كلمات فاحشة أو بذيئة وغير مقبولة اجتماعيًا مصحوبة بعبارات وعلامات الاستهزاء والسخرية فيما يطلق عليه اصطلاحًا ظاهرة الفحش من القول coprolalia أو البذاءة (والْبَذَاءَةُ لُغَةً: السَّفَاهَةُ وَالْفُحْشُ فِي الْمَنْطِقِ وَإِنْ كَانَ الْكَلَامُ صِدْقًا) [1]. وبالرغم من ذلك، فإن هذا العرض الأخير لا يظهر إلا لدى عددٍ قليلٍ من ذوي متلازمة توريت. والجدير بالتنويه، أن اضطراب توريت لم يعد حالة نادرة الشيوع كما كان يُعْتَقَدُ من قبل، إذ أن الاعتقاد بندرة شيوع هذا الاضطراب كان راجعًا إلى عدم تقدم أدوات التعرف والتشخيص وذلك لأن الأعراض غالبًا ما تكون بسيطة. وإذا اعتبرنا أن معدل شيوع هذا الاضطراب بين سكان أي مجتمع يتمثل في 1 أي حالة من بين كل 100 شخص، لأمكن القول بوجود أكثر من 530.000 طفلاً من أطفال مرحلة المدرسة بالولايات المتحدة الأمريكية مصابًا بهذه المتلازمة[2] إذ يمكن أن يلاحظ عليهم بعض أعراض اللزمات الشائعة مثل رفرفة حاجبي العين، نوبات الكحة أو السعال غير المرتبطة بأمراض مشخصة، تسليك الزور بصورة متكررة وغير اعتيادية، الشتم والسب، وحركات الوجه غير الاعتيادية. ومن خصائص الأشخاص ذوي متلازمة توريت متوسط أعمار عادية أو طبيعية كما أن معاملات ذكائهم عادية. إضافة إلى أن شدة اللزمات الحركية والصوتية غالبًا ما تتناقص لدى معظم الأطفال المصابين بمتلازمة توريت مع دخولهم مرحلة المراهقة، إضافة إلى أن تزايد شدة أعراض متلازمة توريت في مرحلة الرشد أمرًا نادرًا. ومن الجدير بالملاحظة أن الأفراد ذوي متلازمة توريت ينحدرون من خلفيات اجتماعية واقتصادية مختلفة بمعنى أنه لا يوجد ارتباط بين متلازمة توريت والطبقات أو المستويات الاجتماعية الاقتصادية[3]. وتلعب كل من العوامل الجينية والعوامل البيئية دورًا في تسبيب متلازمة توريت، ولكن لا يعرف على وجه الدقة الأسباب الفعلية التي تؤدي إلى إصابة الأطفال بهذه المتلازمة. وفيما يتعلق بعلاج الحالات المصابة بمتلازمة توريت قد لا تكون الأدوية ضرورية لمعظم الحالات, إذ لا يعرف إلى الآن عقارًا أو دواءً لعلاج كل حالة لزمات، ومع ذلك يوجد أدوية وعلاجات يمكن أن تساعد بعض الحالات فيما يتعلق بتخفيف شدة اللزمات الحركية والصوتية ومعالجة المصاحبات النفسية المؤلمة التي تقترن بهذه النوبات على أن يقترن ذلك بالوصف والتفسير وطمأنة الحالات المصابة ومساندتها اجتماعيًا[4]، كما يعد التعليم جزءًا أساسيًا في أي خطة علاج[5]. وجاءت تسمية هذه المتلازمة بمتلازمة توريت من قبل جين مارتين شاركو (1825-1893) الذي سماها باسم الطبيب وعالم الأعصاب جورجس ألبرت إدوارد برتوتس جيليس دو لا توريت الذي قدم أول وصفًا في سنة 1885 لتسع مرضى مصابين بهذه الأعراض. عناصر الفصل o التصنيف. o الخصائص. o الأسباب. o التشخيص. o الفرز. o إدارة الحالة (العلاج). o المآل أو التطور. o معدلات الشيوع أو الوبائيات. o التاريخ واتجاهات البحوث في المجال. o الاعتبارات الثقافية. o الهوامش والملاحظات. o المراجع. o قراءات إضافية. o روابط إضافية على شبكة المعلومات العالمية. 1. التصنيف. اللزمات عبارة عن حركات مفاجئة متكررة نمطية غير منتظمة وغير إرادية (اللزمات الحركية) وكما تتضمن اللزمات صيغ تلفظ كثيرة (لزمات صوتية) تنتج بفعل تحركات مجموعات منفصلة من العضلات الصوتية[6]. واللزمات أو العرات الحركية عبارة عن عرات مرتكزة على الحركة، بينما اللزمات الصوتية عبارة عن أصوات لا إرادية تنتج بسبب تحرك الهواء عبر الأنف، الفم، أو الزور أو الحنجرة. ومتلازمة توريت واحد من بين اضطرابات لزمات متعددة، والتي تصنف في الدليل التشخيصي والإحصائي للاضطرابات النفسية Diagnostic and Statistical Manual of Mental Disorders (DSM) وفقًا للنمط (لزمات حركية أو لزمات صوتية)، والمدة أو الدوام (عابرة أو مزمنة). إذ يتكون اضطراب اللزمة أو العرة العابرة من إما مجموعة متعددة من اللزمات أو العرات الحركية أو اللزمات والعرات الصوتية أو كليهما، مع مدة دوام قد تتراوح بين أربعة أسابيع إلى اثنا عشر شهرًا. في حين يوجد ما يعرف باضطراب اللزمة أو العرة المزمن سواء كانت حركية فقط أو صوتية فقط تصاحب الحالة لأكثر من سنة[6]. ويتم تشخيص متلازمة توريت عندما تظهر الحالة لزمات حركية متعددة، مع لزمة صوتية واحدة على الأقل تصاحب الحالة لأكثر من سنة[7]. وتم تعريف اضطرابات اللزمة أو العرة من قبل منظمة الصحة العالمية في النشرة العاشرة لتصنيف الأمراض بطريقة مشتبهة لتعريفها في الدليل التشخيصي والإحصائي المشار إليه[8]. وعلى الرغم من أن متلازمة توريت التعبير أو الصيغة الأكثر شدة لطيف اضطرابات اللزمة أو العرة [9]،فإن معظم الحالات تكون في المستوى الخفيف[10]. كما أن شدة الأعراض بين ذوي متلازمة توريت تختلف بصورة واضحة، وربما لا يتم اكتشاف أو تشخيص ذوي المستويات البسيطة من أعراض هذه المتلازمة[6]. 2. الخصائص: اللزمات أو العرات عبارة عن حركات أو أصوات تحدث بصورة مباغتة مفاجئة متقطعة خلال مسار النشاط الحركي الطبيعي أو العادي للحالة[11] تجعل مظهر السلوكيات العادية تسير في مسار ومحتوى خاطئ[12]. ويجدر الإشارة إلى أن العرات أو اللزمات التي تقترن بمتلازمة توريت تتغير بصورة مستمرة في العدد، التكرار، الشدة، ومكان التموضع في البدن (التموضع التشريحي). كما أن هذه اللزمات تمر بمراحل متتالية من التزايد والتضاؤل Waxing and waning أي تزايد وتناقص مستمر في الشدة ومعدل التواتر أو التكرار وتختلف بصورة عامة باختلاف الحالات المصابة، إضافة إلى أن هذه النوبات تحدث في نوبات متتالية مع وجود فاصل زمني بين كل نوبة والنوبة التي تليها، ويختلف عدد وشدة هذه النوبات والفاصل الزمني بينها من شخص إلى آخر[6]. ومن الخصائص المميزة لذوي متلازمة توريت اندفاعهم إلى التلفظ هكذا تلقائيًا وبصورة مباغتة بجمل وعبارات فاحشة بذيئة وغير مقبولة اجتماعيًا، وتعرف هذه الخاصية بخاصية الفحش أو البذاءة اللفظية Coprolalia وتمثل التلفظات الفاحشة هذه أكثر أعراض متلازمة توريت وضوحًا لعامة الناس، إلا أنها غير أساسية في عملية تشخيص هذه المتلازمة، إذ أنه ووفقًا لجمعية متلازمة توريت، يصدر 15% فقط من مرضى متلازمة توريت هذه الأصوات أو التلفظات البذيئة.[13]. ويشيع بين بعض الأشخاص ذوي متلازمة توريت ظاهرة الترديد الصوتي أو المصاداة ورجع الصدى (تكرار كلمات الآخرين)، وتكرار كلمات الذات على نحو شاذ فيما يعرف بظاهرة رجع الصدى الذاتي أو المصاداة الذاتية[6]، بينما العرات أو اللزمات الحركية والصوتية الأولية الأكثر شيوعًا هي بالترتيب، رفرفة العينين بصورة شاذة ومتتابعة وتسليك الزور أو النحنحة بصورة غريبة ومتتابعة ولمدة زمنية طويلة[14]. وعلى عكس الحركات النمطية الشاذة لاضطرابات الحركة movement disorders الأخرى مثل choreas, dystonias, myoclonus, and dyskinesias، فإن اللزمات أو العرات الحركية الخاصة بمتلازمة توريت تقمع مؤقتًا ويسبقها عادة اندفاعات حركية منذرة[15]، ويلاحظ أنه قبل ظهور أو مباغته نوبة اللزمات أو العرات الحركية أو الصوتية للحالة، غالبًا ما يكون يدرك المصابين بمتلازمة توريت بقرب مباغتة النوبة لهم بناء على بعض المؤشرات أو الاندفاعات والحفزات الأولية التي تسبقها مباشرة[16] مثل الحاجة إلى العطس والرغبة في سماع صوت خربشة أو صفير حك الجلد بلهفة وبتوتر عصبي لذلك يسمى الأفراد المصابين بمتلازمة توريت الحاجة إلى اللزمة أو العرة مرحلة بناء التوتر[17]، الذي يفترض أن يلطف أو يخفف من خلال أداء هذه اللزمة الحركية أو الصوتية وبالتالي يختارون شعوريًا أداء هذه اللزمات أو العرات[18]. ومن أمثلة الحفزات أو الاندفاعات الأولية الصغرى إحساس المرء بأنه يوجد شيئًا ما في زوره، أو إحساسه بتوترات مؤلمة في موضع ما بكتفيه، مما يفضي إلى الحاجة إلى تسليك زروه أو هز كتفيه. وبالتالي فإصدار المصابون للزمات أو العرات الحركية والصوتية ربما يكون ميكانيزمًا تكيفيًا لتخفيف حدة هذا التوتر أو ذاك الإحساس المؤلم، ويتشابه ذلك مع ما يقوم به الشخص العادي في بعض الأحيان من حك أو خربشة جلده في منطقة معينة تخفيفًا للإحساس بالألم. ومن الأمثلة الأخرى لهذه الحاجة رفرفة العينين بصورة شاذة لتخفيف الإحساس بالألم الذي يشعر به المصاب بهذه المتلازمة. وعادة ما تسبق عملية التعبير عن الحركات والإصدارات الصوتية التي تمثل العرة أو اللزمة باندفاعات أو حفزات وإحساسات من قبيل المشار إليها والتي يطلق عليها " الظواهر الحسية الأولية المنذرة السابقة للزمة أو العرة sensory phenomena premonitory ". وتعد الأوصاف المنشورة لعرات أو لزمات متلازمة توريت التي تعرف الظواهر الحسية المشار إليها العرض المركزي لهذه المتلازمة، حتى وإن كانت غير متضمنة في المحكات التشخيصية لهذه المتلازمة[19][20]. وتوصف العرات أو اللزمات بأنها حركات شبه إرادية وقد تكون غير إرادية,[11] بسبب صعوبة الادعاء بأنها غير إرادية بشكل مطلق كما أن هذه الحركات ليست قاصرة على الحركات اللإرادية، فقد يُخبرُ بعضها كاستجابة إرادية للحفزات غير المرغوبة المنذرة أو السابقة على الحدوث الفعلي للزمة أو العرة. ومن الأبعاد الفردية المميزة للزمات أو العرات، في علاقتها باضطرابات الحركة الأخرى، إمكانية قمعها أو إيقافها بعد فترة من حدوثها على الرغم من عدم إمكانية تجنبها أو مقاومتها[12]. وذلك لأنه عادة ما يخبرها المصاب كاندفاعة أو حفزة يتعذر مقاومتها أو مجابهتها وبالتالي لا مناص من التعبير عنها[11]. وقد يتمكن بعض المصابون بمتلازمة توريت من قمع اللزمات الحركية والصوتية إلى حد ما ولفترة قصيرة من الوقت، ولكن مع تتالي ممارسة هذا القمع النسبي غالبًا مع يحدث تعبيرًا انفجاريًا عن هذه العرات أو اللزمات فيما بعد[4]. وربما يسعى المصابون بمتلازمة توريت إلى بقعة منعزلة للمكوث فيها للتخفف من الأعراض بعد ممارسة عملية القمع النسبي، تجنبًا للتزايد المحتمل للعرات أو اللزمات بعد فترة من قمعها في المدرسة أو العمل[12]. وقد لا يكون بعض المصابين بمتلازمة توريت مدركون أو واعون بالاندفاعات أو الحفزات المبكرة المنذرة بقرب مباغته نوبات اللزمات أو العرات لهم. كما قد يكون الأطفال أقل إدراكًا لهذه الحفزات أو الاندفاعات المبكرة المنذرة مقارنة بالراشدين، ولكن يميل إدراكهم أو وعيهم للتزايد مع النضج[11]، فقد تنتابهم لزمات أو عرات عديدة ولعدة سنوات قبل أن يصبحون مدركون للحفزات أو الاندفاعات المبكرة المنذرة. وربما يميل الأطفال إلى قمع اللزمات أو العرات أثناء التواجد في عيادات الأطباء، لذلك ربما من الأفضل إخضاعهم للملاحظة بدون أن يكونوا على علم بأنهم موضع مراقبة أو ملاحظة[21]. وتختلف القدرة على قمع اللزمات أو العرات باختلاف الأفراد، وربما تكون أكثر تطورًا لدى الراشدين مقارنة بالأطفال. وعلى الرغم من عدم وجود ما يمكن تسميته بالحالة المعيارية أو النموذجية لمتلازمة توريت[4] ، إلا أن هذه الحالة عادة ما تتبع مسارًا ثابتًا نسبيًا فيما يتعلق بالعمر عند بداية ظهور الأعراض وتاريخ شدة الأعراض وتطورها. وربما تبدأ أعراض متلازمة توريت في الظهور على بعض المصابين بها بدءًا من الشهر الثامن عشر من عمرهم، إلى أن العمر المعياري لنشأة وظهور أعراض هذه المتلازمة عادة ما يكون بين السنة الخامسة إلى السنة السابعة من العمر[6]. والعمر الزمني الذي يشهد أعلى مستوى لشدة أعراض متلازمة توريت ما بين السنة الثامنة إلى السنة الثانية عشر من العمر (المتوسط السنة العاشرة)، وبعد ذلك تتراجع أو تتضاءل شدة هذه الأعراض لدى معظم الحالات مع دخولهم مرحلة المراهقة[22]. واللزمات أو العرات الأولى في الظهور والأكثر شيوعًا في نفس الوقت هي: رفرفة العينين؛ حركات الوجه، التنشق وتسليك الزور. وغالبًا ما تتموضع اللزمات أو العرات الأولية في مناطق معينة من البدن خاصة المناطق التي يوجد بها العديد من العضلات مثل منطقة: الرأس، الرقبة، والوجه[4]، ويمكن أن تتعارض هذه العرات أو اللزمات مع الحركات النمطية الشاذة المرتبطة بالاضطرابات الأخرى (مثل الحركات النمطية الشاذة الخاصة باضطرابات طيف الأوتيزم)، والتي تبدأ في الظهور على الحالة في عمر مبكر، وربما تكون أكثر تماثلاً وانتظامًا وتتضمن الأطراف (مثل رفرفة الأيدي بصورة متكررة وشاذة) [23]. ويبدو أن اللزمات أو العرات الحركية والصوتية التي تظهر في فترة عمرية مبكرة لدى الحالات المصابة بمتلازمة توريت غالبًا ما يساء فهمها والتعرف عليها وذلك نتيجة خلطها بالمشكلات المتعلقة بالحساسية أو الأزمات الربوية أو مشكلات الرؤية، ويعد أطباء الأطفال وأطباء أمراض الحساسية وأطباء العيون أول من يرى أو يكشف على الأطفال ذوي اللزمات أو العرات الحركية والصوتية [6]. ومن بين المرضى الذي يبلغ شدة أعراض متلازمة توريت لديهم حدًا كافيًا لإحالتهم إلى العيادات النفسية، غالبًا ما تقترن متلازمة توريت لديهم باضطراب الوساوس والأفعال القهرية obsessive-compulsive disorder (OCD)واضطراب قصور أو نقص الانتباه - النشاط الحركي الزائد attention-deficit hyperactivity disorder (ADHD). ومع ذلك يجدر التنويه إلى أن اضطراب الوساوس والأفعال القهرية أو اضطراب قصور أو نقص الانتباه - النشاط الحركي الزائد أو غير ذلك من الحالات المرضية لا توجد لدى كل الأشخاص ذوي متلازمة توريت (التشخيص المتلازم)، على الرغم من أن نسبة عالية من المرضي ذوي الحالات الكلينيكية المرضية يعانون في نفس الوقت من اضطراب نقص أو قصور الانتباه- النشاط الحركي الزائد[24]. ويفيد تقرير نتائج دراسة لأحد المؤلفين أنه بعد مراجعة لمدة عشر سنوات لسجلات مرضى بمتلازمة توريت أن 40% منهم لديهم متلازمة توريت فقط أو متلازمة توريت نقية، وأشار ذلك المؤلف إلى هذه الحالات تحت مسمى ذوي متلازمة توريت النقية غير المصحوبة باضطراب نقص أو قصور الانتباه - النشاط الحركي الزائد وغير المصحوبة بُعصاب الوساوس والأفعال القهرية أو غير ذلك من الاضطرابات الأخرى[25]. في حين يفيد تقرير نتائج دراسة لمؤلف آخر أن 57% من عينة من مرضى متلازمة توريت قوامها 656 يظهرون اضطرابات اللزمة أو العرة النقية أو غير المصحوبة بحالات مرضية أخرى، بينما وجد أن 43% من أفراد هذه العينة يصدرون لزمات أو عرات مقترنة أو مصحوبة بحالات مرضية أخرى [12]. ويستخدم في أدبيات المجال مصطلح "متلازمة توريت المتضخمة Full-blown Tourette's" لوصف مرضى متلازمة توريت الذين تترافق أو تتلازم العرات أو اللزمات الصوتية لديهم مع حالات اضطرابات أو أمراض أخرى[12]. 3. الأسباب. لا يعرف على وجه التحديد سبب متلازمة توريت، ولكن يُسلم بأن هذه المتلازمة تتضمن عوامل جينية تكوينية وراثية وعوامل بيئية [26]. وتثبت الدراسات الجينية أن الغالبية العظمى من حالات متلازمة توريت وراثية، على الرغم من أن النمط الفعلي لهذه الوراثة غير معروف إلى الآن[27]، كما لا يعرف أيضًا الجين الذين يحدث هذه المتلازمة [4]. وربما تكون العرات أو اللزمات في بعض الحالات المصابة بمتلازمة ترويت غير وراثية؛ وتعرف هذه الحالات اصطلاحيًا بمتلازمة توريت المتقطعة أو المشتتة "sporadic" Tourette syndrome لتعذر تحديد رابطًا جينيًا لها [28]. .gif) شكل رقم (2) المناطق الدماغية المتضمنة في متلازمة توريت وفيما يتعلق باحتمالات توارث متلازمة توريت بين الأشخاص المصابين بها حال زواجهم وإنجابهم لأطفال، نجد أن فرض نقل الشخص المصاب بهذه المتلازمة إلى نسله حوالي 50%، ومع ذلك يجدر التنويه، إلى أن متلازمة توريت حالة تتباين بصورة واضحة التعبيرات الدالة عليها[29]، وعليه لا يظهر كل شخص يرث قابلية جينية الأعراض الدالة عليها؛ فقد يظهر حتى أفراد العائلة القريبين جدًا مستويات أعراض متباينة من حيث الشدة، وقد لا يظهرون أي أعراض على الإطلاق. وقد يعبر الجين المختل عن نفسه بمتلازمة توريت أو باضطراب لزمة أو عرة بسيطة (لزمات عابرة أو مزمنة)، أو قد يعبر عن ذاته عبر أعراض عُصاب الوساوس والأفعال القهرية بدون لزمات أو عرات حركية أو صوتية. يظهر عدد قليل فقط من الأطفال الذين يرثون الجين المختل أعراض تبلغ من الشدة درجة تستدعي الانتباه الرعاية الطبية[13]،ويبدو أن الجنس (النوع ذكر/أنثى) يلعب دورًا في التعبير عن القابلية الجينية؛ فالذكور أكثر احتمالاً مقارنة بالإناث للتعبير عن اللزمات الحركية والصوتية[21]. واستطاع الباحثون تحديد عوامل غير جينية، بيئية، أو عدوى أو عوامل اجتماعية نفسية يمكن أن تسهم في زيادة شدة أعراض متلازمة توريت على الرغم من أنها لا تلعب دورًا سببيًا في نشأة أو ظهور هذه الأعراض[4]. وربما تؤثر عمليات المناعة الذاتية على نشأة وظهور العرة أو اللزمة وقد تكون مسئولة عن تفاقمها لدى بعض الحالات. ويوجد في مجال أدبيات طب الأطفال فرضًا لم ثبت صحته بعد ويثار حوله الكثير من اللغط مفاده أن اضطرابات المناعة الذاتية العصبية النفسية الناتجة عن الإصابة بالعدوى البكتيرية أو الفيروسية للجهاز التنفسي العلوي خاصة الحنجرة Streptococcal infections تلعب دورًا في نشأة وظهور اضطرابات العرة أو اللزمة واضطراب الوساوس والأفعال القهرية، وتجرى في الوقت الراهن بحوثًا كثيرًة للتحقق من هذا الفرض[30-31]. على أية حال لا يعرف إلى الآن الميكانيزم الذي يؤثر بالضبط على القابلية الوراثية لمتلازمة توريت، كما أن التشخيص السببي الدقيق لهذه المتلازمة ما زال لم يحدد بعد. ومع ذلك، يُعْتَقَدُ أن اللزمات أو العرات بنوعيها الحركية والصوتية تنتج بسبب خلل وظيفي في مناطق معينة من القشرة المخية وجارات القشرة المخية، وفي الثالاموس thalamus، والعقد العصبية القاعدية basal ganglia ، والقشرة المخية الجبهية أو الأمامية frontal cortex [26]. وتظهر نتائج دراسات نماذج التشريح العصبي وجود فشل في دوائر الاتصال بين القشرة المخية الخارجية للدماغ والقشرة المخية التحتية[4]، كما تكشف فنيات تصوير الدماغ عن وجود مؤشرات للخلل الوظيفي في كل من منطقة العقد العصبية القاعدية والقشرة المخية الأمامية أو الجبهية [32]. وقد ترتبط بعض صيغ اضطراب الوساوس والأفعال القهرية جينيًا بمتلازمة توريت [33]. ويعتقد أن نمطًا فرعيًا من اضطراب الوساوس والأفعال القهرية له علاقة سببية بمتلازمة توريت وربما يعد مسئولاً عن الصيغة أو الشكل الذي يعبر به بعض المصابين بمتلازمة توريت عن اللزمات أو العرات [34]. ويجدر الإشارة إلى أن العلاقات الجينية بين اضطراب نقص أو قصور الانتباه- النشاط الحركي الزائد ومتلازمة توريت لم يتم تحديدها أو الكشف عنها إلى الآن[25]. 4. التشخيص. يتم تشخيص متلازمة توريت حسب ما ورد في النسخة الرابعة المعدلة من الدليل التشخيصي والإحصائي للاضطرابات النفسية الصادر عن الرابطة الأمريكية للطب النفسي (DSM-IV-TR) عندما يظهر الشخص لزمات أو عرات حركية متعددة وواحدة أو أكثر من اللزمات أو العرات الصوتية (على الرغم من عدم ضرورة الاقتران بينهما) خلال مدة زمنية لا تقل عن سنة، وبما لا يقل عن ثلاث نوبات متعاقبة كل شهر. ويلاحظ أن النسخة الرابعة من الدليل المشار إليه تتطلب لتشخيص متلازمة توريت بالإضافة إلى المحكات السابقة معاناة الحالة من ضيق أو خلل وظيفي دال في مجالات الأداء الوظيفي المهمة مثل المجال الاجتماعي والمجال المهني، ولكن حذف هذا المحك في النسخة المعدلة من ذلك الدليل نتيجة التأثر بإفادات الكثير من الكلينيكين الذين أقروا بأنهم يرون مرضى تنطبق عليهم محكات تشخيص متلازمة توريت، لكنهم لا يعانون من ضيق أو كدر أو إعاقة [35]. ويؤكد على أن من دواعي التشخيص أن تظهر الأعراض المشار إليها على الحالة قبل سن الثامنة عشر من العمر، مع تعذر عزوها إلى التأثيرات الفسيولوجية لمواد كيميائية أو إلى حالة طبية مرضية أخرى[7]. لهذا السبب، يجب أن تدرس وتفحص بدقة الأسباب الفعلية للعرات أو اللزمات، وذلك لوجود حالات طبية أخرى تتضمن عرات أو لزمات أو حركات شبيهة باللزمات مثل اضطراب الأوتيزم أو غير ذلك من الأسباب المؤدية إلى الحركات النمطية الشاذة. ولا يوجد اختبارات طبية أو أدوات فرز معينة يمكن أن تستخدم في تشخيص متلازمة توريت[6]. وبالتالي يؤسس التشخيص عادة على ملاحظة الأعراض لدى الحالات وعلى مراجعة التاريخ الأسري، بعد استبعاد الأسباب الثانوية لاضطرابات اللزمة أو العرة [13]. وقد يكون الفحص البدني والعصبي في المرضى الذين تبدو عليهم الأعراض في توقيت النشأة المعياري وذوي التاريخ الأسري السابقة للعرات أو اللزمات أو اضطراب عُصاب الوساوس والأفعال القهرية كافيًا في تشخيص وإثبات وجود هذه المتلازمة لهدى مثل هذه النوعية من المرضى [9]. وإذا اعتقد الطبيب بإمكانية وجود حالة أخرى تفسر العرات أو اللزمات، ربما يكون من المفيد إجراء اختبارات معينة لاستبعاد هذه الحالة. ومن أمثلة ذلك عندما يتم يصعب التمييز بين العرات أو اللزمات ونشاط نوبة الصرع مثلاً، هنا يمكن استخدام جهاز تخطيط كهربائية الدماغ، أو في حالة الحالات الأعراض التي تستدعي إجراء أشعة رنين مغناطيسي للكشف عن أي خلل أو شذوذ دماغي (36)، أو إجراء تحاليل طبية لقياس مستوى هرومون الثيروكسين الذي تفرزه الغدة الدرقية إذ أن الزيادة في نشاط هذه الغدة يمكن أن يسبب اللزمات أو العرات [36]. ويلزم إجراء أشعات تصوير الدماغ في حالة وجود مراهقين أو راشدين ظهرت لديهم بصورة مفاجئة العرات أو اللزمات أو الأعراض السلوكية الأخرى الخاصة بهذه المتلازمة، إضافة إلى تحليل عينات من البول للكشف عن وجود أو عدم وجود مؤشرات لعقاقير أو مخدرات مثل الكوكايين أو غير ذلك من العقاقير المنبهة. وإذ كشفت دراسات تاريخ الأسرة عن وجود أمراض كبد، هنا يجب إخضاع الحالة لتحليلات طبية لقياس مستوى النحاس وغيره من العناصر ذات العلاقة بمرض ويلسون [9]. ومع ذلك يتم التشخيص في معظم الحالات من خلال مجرد ملاحظة العرات أو اللزمات الحركية ومراجعة التاريخ المرضى للحال [4-31]. ويوجد أسباب ثانوية للعرات أو اللزمات الحركية والصوتية (لا ترتبط متلازمة توريت ذات الأصل الوراثي) والتي تفضي إلى متلازمة توريت ذات الأصل غير الوراثي،وبناء عليه يجب القيام بما يعرف بالتشخيص الفارق لتمييز متلازمة توريت ذات الأصل الوراثي عن متلازمة توريت ذات الأصل غير الوراثي حيث أن الأخيرة هذه كثيرًا ما تتداخل مع حالات مرضية وراثية وأسبابًا ثانوية أخرى تفضي أيضًا إلى إظهار الحالة لعرات أو لزمات حركية وصوتية تتشابه مع العرات واللزمات الحركية المعيارية لمتلازمة توريت [9]. والحالات المرضية الأخرى التي قد يُظْهِرُ المصابون بها لزمات أو عرات أو حركات نمطية شاذة: الاضطرابات النمائية، اضطرابات طيف الأوتيزم[37]، واضطراب الحركة النمطي الشاذ [38-39]. كما توجد حالات مرضية جينية أخرى تقترن بحركات نمطية شاذة من هذه الحالات مرض هنتنجتون، متلازمة هاليرفوردين-شباتز، الوهن العضلي دوتشن، مرض ويسلون، وتدرن الأنسجة. ومن الاحتمالات الأخرى الاضطرابات الكروموزومية مثل متلازمة داون، متلازمة كلاينفينتر، متلازم الكروموزوم إكس واى واى، ومتلازمة الكروموزوم إكس الهش أو المنكسر. كما قد تنشأ بعض اللزمات أو العرات من أسباب مكتسبة مثل اللزمات الناتجة عن إصابات الدماغ، جلطات الدماغ، الإصابة بالميكروب السبحي أو إلتهاب السحايا، التسمم بأول أكسيد الكربون[9-28]. وربما يتم الخلط أيضًا بين أعراض متلازمة ليش ـ نيهان Lesch-Nyhan syndrome ومتلازمة توريت[23]. ومعظم هذه الحالات نادرة الشيوع مقارنة باضطرابات العرة أو اللزمة، ومن خلال دراسة تاريخ الأسرة والفحص يمكن استبعادها، بدون اختبارات طبية أو بدون أدوات فرز[4]. 5. الفرز Screening. على الرغم من أن متلازمة توريت لا تقترن بحالات أخرى لدى الكثير من الأشخاص المصابين بها، عادة ما يتم إحالة مرضى متلازمة توريت إلى الرعاية الكلينيكية في مراكز أو عيادات متخصصة بسبب إظهارهم لأعراض ذات علاقة بحالات مرضية أخرى بالإضافة إلى اللزمات أو العرات الحركية والصوتية[25]. وتشمل الحالات المقترنة بمتلازمة توريت كما سبق الإشارة اضطراب نقص أو قصور الانتباه ـ النشاط الحركي الزائد، اضطراب الوساوس والأفعال القهرية، صعوبات العلم، واضطرابات النوم[40]. وربما تكون السلوكيات المختلة وإعاقة الأداء الوظيفي أو الإعاقة المعرفية لدى المرضى الذين يتلازم لديهم اضطراب قصور أو نقص الانتباه ـ النشاط الحركي الزائد تعقد عمليات التشخيص الفارق في هذا المجال، وترتبط عملية التشخيص الفارق هذه بصورة كبيرة بتعرف وعلاج الحالات المتداخلة أو المقترنة بمثل هذه النوعية من المتلازمات[24-41]. والاختلال السلوكي الناتج عن اللزمات أو العرات الحركية والصوتية غالبًا ما لا يتم تبينه بصورة واضحة في حالة اقتران متلازمة توريت بغيرها من الحالات الطبية الأخرى مما يرتد من التأثير السلبي بالغ الخطورة على المصابين بها[4]، ويبدو أن اضطرابات العرة أو اللزمة في غياب اضطراب قصور أو نقص الانتباه ـ النشاط الحركي الزائد لا يرتبط بالسلوك المختل أو التعوق الوظيفي[2]. ، بينما التعوق الوظيفي في المدرسة، الأسرة، والعلاقات مع الأقران يزداد لدى مرضى العرات أو اللزمات المقترنة بحالات مرضية أخرى وغالبًا ما يحدد هذا الاقتران درجة الحاجة إلى الرعاية والعلاج الطبي والنفسي[12]. وبسبب أن الحالات المرضية المرافقة لمتلازمة توريت مثل عُصاب الوساوس والأفعال القهرية واضطراب نقص أو قصور الانتباه ـ النشاط الحركي الزائد يمكن أن تكون أكثر تعويقًا للحالة من العرات أو اللزمات، غالبًا ما تتضمن عملية تقييم هذه الحالات لدى مرضى العرات أو اللزمات. ومن الجدير بالذكر أن الحالات المرافقة لمتلازمة توريت ربما تقرر إلى حد بعيد الحالة أو الوضع الوظيفي العام للمصابين بهذه المتلازمة أكثر من تحديد أو تقرير اضطراب اللزمة أو العرة لهذا الوضع أو تلك الحالة الوظيفية[4]. ويجب أن يتضمن التقييم الأولى للمريض الذي يحال إلى العيادة بسبب اضطراب العرة أو اللزمة تقييمًا بدنيًا شخصيًا شاملاً مع ضرورة مراجعة التاريخ الأسري للعرات أو اللزمات وتقييم أعراض اضطراب نقص أو قصور الانتباه ـ النشاط الحركي الزائد وأعراض عُصاب الوساوس والأفعال القهرية وغير ذلك من الحالات الطبية والنفسية والعصبية المزمنة. ويجب أن يخضع الأطفال المراهقين ذوي متلازمة توريت الذين يعانون في نفس الوقت من صعوبات تعلم إلى تقييمًا نفسيًا وتربويًا، خاصة إذا كان لدى الطفل أيضًا اضطراب نقص أو قصور الانتباه ـ النشاط الحركي الزائد[36]. وتجدر الإشارة إلى أن عدم تشخيص الحالات المرضية التي قد تلازم أو ترافق متلازمة توريت يؤدي إلى درجة عالية من التعوق الوظيفي، ويتطلب الأمر عندئذٍ تعرف وتحديد وعلاج مثل هذه الحالات إذا ما أريد علاج هذا التعوق الوظيفي. وربما ينتج عن عدم تعرف وتشخيص وعلاج هذا التعوق الوظيفي اكتئاب، مشكلات النوم، عدم الارتياح الاجتماعي، والميل إلى إيذاء الذات[9]. 6. إدارة (علاج) متلازمة توريت Management. تركز عملية علاج متلازمة توريت على تعرف أو اكتشاف ومساعدة الأفراد المصابين بها ومساعدتهم في إدارة معظم الأعراض المزعجة الموهنة المرتبطة بها[4]. ومعظم حالات متلازمة توريت بسيطة، وقد لا تتطلب بناء على علاجًا فارماكولوجيًا أو دوائيًا[11]، وبدلاً من ذلك قد يكتفى بالعلاج النفسي السلوكي والتعليم وأساليب مساندة وطمأنة ذوي هذه الحالات[42]. .jpg) شكل رقم (3) كلونيدين (أو لزقة الكلونيدين) واحد من الأدوية الطبية التي يتم استخدامها عند الحاجة إلى علاج متلازمة توريت. وفي الواقع، لا يوجد علاجًا معينًا يبرأ أو يشفي من متلازمة توريت ولا يوجد عقارًا دوائيًا واحدًا يفيد هكذا بالضرورة كل الحالات المصابة بهذه المتلازمة، ناهيك عن أنه لا يوجد عقارًا دوائيًا بدون تأثيرات جانبية سلبية. وما يجب التأكيد عليه أن المعلومات والتعليم والفهم من بين أهم محددات خطة العلاج الفعالة لاضطرابات العرة أو اللزمة[4]. وربما تتضمن عمليات إدارة وعلاج أعراض متلازمة توريت العلاجات الفارماكولوجية والنفسية والسلوكية. وإذا كان من المفضل استخدام التدخل الفارماكولوجي للتعامل مع الأعراض الشديدة، ربما تفيد علاجات أخرى مثل العلاج النفسي المساند أو العلاج المعرفي السلوكي في تجنب أو على الأقل تخفيف الاكتئاب والعزلة الاجتماعية وتحسين المساندة الأسرية. كما أن تعليم المريض والأسرة والمجتمع المحيط مثل الأصدقاء والمعلمين مكونًا أساسيًا في استراتيجية علاج ذوي متلازمة توريت[4]. .gif) شكل رقم (4) ملء الفجوات المجسدة لجزيء الهالوبيريدول. والهالوبيريدول عقارًا مضادًا للذهان ويستخدم في بعض الأحيان لعلاج ذوي الحالات الشديدة من متلازمة توريت. وفئات الأدوية الطبية التي ثبت فعاليتها في علاج العرات أو اللزمات الأدوية النفسية من فصيلة الكوابح أو الموانع مثل الريسبيردون (الاسم التجاري ريسبيردل)، زيبراسدون (الاسم التجاري جيودون)، هالوبيردول (الاسم التجاري هالدول) بيموزيد (الاسم التجاري أوراب)، والفلوبفينازين (الاسم التجاري برولكسين)، إلا أن لهذه الأدوية على المدى القصير وعلى المدى البعيد تأثيرات جانبية سلبية[36]. كما توجد أدوية أخرى من فصيلة مضادات عوامل فرط ضغط الدم الشرياني مثل الكلونيدين (الاسم التجاري كاتابريس) وجوانفاسين (الاسم التجاري تينيكس) تستخدم أيضًا في علاج العرات أو اللزمات؛ وتظهر نتائج الدراسات التي أجريت على هذه الأدوية وجود فعالية أقل مقارنة بفصيلة الأدوية الأولى ولكن مع تأثيرات جانبية سلبية أقل[1]. وربما تكون الأدوية المنبهة وغيرها من الأدوية مفيدة في علاج اضطراب نقص أو قصور الانتباه ـ النشاط الحركي الزائد عندما يحدث مصاحبًا لاضطرابات العرة أو اللزمة. ويمكن أن تستخدم أدوية أخرى في حالة فشل الأدوية المنبهة، وتشمل هذه الأدوية الجوانفاسين (الاسم التجاري تينيكس) آتوموكستين (الاسم التجاري ستراتيرا)، والأدوية ثلاثية الحلقة. وربما توصف أدوية معينة مثل الكلوميبرامين (الاسم التجاري أنافرانيل)، وهو من فصيلة مضادات الاكتئاب ثلاثية الحلقات، وغيره من مضادات الاكتئاب الأخرى مثل الفلوكستين (الاسم التجاري البروزاك)، وسيرترالين (الاسم التجاري زولوفت)، والفلوفوكسامين (الاسم التجاري لوفوكس)، عندما يُظهر مرضى متلازمة توريت أعراض اضطراب الوساوس والأفعال القهرية[36]. وبسبب أن الأطفال ذوي اللزمات أو العرات غالبًا ما يحولون إلى الطبيب عندما تكون هذه اللزمات أو العرات شديد، وبسبب طبيعة اللزمات أو العرات ذات والتي تتمثل في نوبات التزايد والتضاؤل، يوصى بأن تبدأ عملية العلاج بصورة فورية وأن تراقب الحالة عن كثب وتعدل خطة العلاج حسب معطيات هذه المراقبة[4]، على أن يقترن ذلك العلاج بوصف الحالة بصورة دقيقة واتخاذ كافة أساليب تهدئة الحالة وتطمينها في إطار توفير بيئة متفهمة ومساندة[4]. وعند استخدام الأدوية، يكون الهدف التخلص من الأعراض، ولابد أن يكون هذه الاستخدام بأقل جرعة ممكنة في إطار هذا الهدف لتقليل قدر الإمكان من التأثيرات الجانبية المحتملة، والتي قد تكون في بعض الأحيان أكثر إزعاجًا من الأعراض ذاتها[4]. ويمكن اللجوء إلى العلاج المعرفي السلوكي في الكثير من الحالات لكونه علاجًا فعالاً في علاج اضطراب عُصاب الوساوس والأفعال القهرية [44] وما يتضمنه من أعراض قد تترافق مع متلازمة توريت ، ويوجد شواهد متزايدة في واقع الأمر تثبت فعالية استخدام ما يعرف بفنية قلب أو عكس العادة habit reversal في علاج العرات أو اللزمات[45]. وربما تفيد فنيات الاسترخاء، مثل التدريبات الرياضية واليوجا في تخفيف التوتر والضيق والضغوط التي تنشأ بسبب اللزمات أو العرات، ولكن غالبية فنيات التدخل السلوكي مثل (التدريب على الاسترخاء والتغذية المرتدة الحيوية، باستثناء فنية قلب العادة) لم يتم تقييم فعاليتها بصورة علمية وبالتالي لا يوجد شواهد أو أدلة إمبيريقية تثبت فعاليتها في علاج ذوي متلازمة توريت[46]. |

|
|
|
#17 |
|
|
7. المآل Prognosis .
.jpg) شكل رقم (5) صاموئيل جونسون Samuel Johnson (1709-1784) كتب جونسون قاموس اللغة الإنجليزية سنة 1747، وهو كاتب وشاعر وناقد مبدع، ويمثل حالة نموذجية لذوي متلازمة توريت. متلازمة توريت اضطراب يمثل طيفًًا أو متصلاً يستوعب ذوي أعراض متلازمة توريت متباينة الشدة، أي ذوي المستويات الشديدة وذوي المستويات البسيطة من هذه الأعراض. وغالبية الحالات المصابة حالات بسيطة وقد لا تحتاج إلى علاج[10]. وتكون تأثيرات الأعراض في الحالات البسيطة خفيفة لدرجة قد يتعذر معها ملاحظة ذوي هذه الحالات. كما أن المآل العام لمتلازمة توريت حسنًا أي يتضمن تناقصًا وتحسنًا في الأعراض مع مرور الزمن، ولكن يوجد لدى بعض الأطفال المصابين بمتلازمة توريت أعراضًا شديدة ربما تظل مصاحبة لهم خلال مرحلة الرشد[26]. فقد كشفت نتائج دراسة أجريت على 46 مفحوصًا عندما وصلوا إلى سن التاسعة عشر من العمر أن الأعراض لدى 80% منهم كان لها تأثيرات طفيفة أو بسيطة على أدائهم السلوكي الوظيفي العام، وأن نسبة ال 20% المتبقية كانوا يخبرون تأثيرات متوسطة لهذه الأعراض على أدائهم السلوكي الوظيفي[6]. ومع ذلك يمكن أن تعيق أعراض متلازمة توريت الأداء السلوكي الوظيفي لنسبة قليلة من المصابين بها لدرجة قد تحول دون التحاقهم بالعمل أو إنجاز حياة اجتماعية عادية أو سوية. فقد أظهرت نتائج تتبعية لواحد وثلاثون راشدًا من ذوي متلازمة توريت، كلهم حصلوا على شهادة المدرسة العليا، أن 52% منهم أكملوا على الأقل سنتين جامعتين ثم توقفوا عن متابعة الدراسة، واستطاع 71% منهم العمل في أعمال أو مهن طوال الوقت أو واصلوا دراساتهم العليا[47]. وبغض النظر عن شدة الأعراض، يتوقع أن يعيش الأفراد ذوي متلازمة توريت دورة حياة عادية. وعلى الرغم من أن الأعراض ربما تكون ملازمة لهم طوال الحياة وقد تكون مزمنة بالنسبة للبعض، إلا أن هذه الحالة ليست تفاقمية أو مهددة للحياة. ويلاحظ أن معامل ذكاء ذوي متلازمة توريت يقع في المدى العادي، على الرغم من احتمالات معاناتهم من صعوبات التعلم[13]. ولا يوجد وسائل ثابتة يمكن بمقتضاها التنبؤ بالنواتج المرتبطة بمتلازمة توريت لدى هذا الفرد أو ذاك. وطالما لم يتم إلى الآن تحديد الجين أو الجينات المرتبطة بمتلازمة توريت، لا يوجد بطبيعة الحال شفاءً أو علاجًا يبرئ من هذه المتلازمة[13]. وتظهر نتائج دراسات عديدة أن الحالة المرضية لدى معظم الأطفال المصابين بمتلازمة توريت تتحسن مع النضج. وربما تكون اللزمات أو العرات في أقصى مستوى شدتها وقت التشخيص، وغالبًا ما تتناقص مع تزايد فهم الأفراد والأسر والأصدقاء لطبيعة وخصائص هذه المتلازمة. والعمر الإحصائي الذي تكون فيه العرات أو اللزمات الحركية والصوتية في أقصى مستوى شدتها ما بين السنة الثامنة إلى السنة الثانية عشر من العمر، بعدها يخبر غالبية المصابين بمتلازمة توريت تضاؤل واضحًا في شدة هذه العرات أو اللزمات مع اجتيازهم لمرحلة المراهقة. وكشفت نتائج إحدى الدراسات عن عدم وجود ارتباطات بين شدة العرة أو اللزمة وتوقيت النشأة أو الظهور في مرحلة البلوغ، على عكس الاعتقاد الشائع القائل بأن اللزمات أو العرات الحركية والصوتية تزداد خلال مرحلة البلوغ. وربما يحدث للكثير من الحالات تناقصًا كاملاً للعرات أو اللزمات الحركية والصوتية بعد مرحلة المراهقة[22-48]، ومع ذلك تكشف نتائج دراسة استخدمت أسلوب التصوير الصوتي البصري لتسجيل العرات أو اللزمات الصوتية والحركية لدى الراشدين عن أنه على الرغم من وجود تناقص واضح في نوبات اللزمات أو العرات مقارنة بمرحلة الطفولة ووجود تحسنًا واضحًا في شدة الأعراض، إلا أن 90% من هؤلاء الراشدين ظلت نوبات اللزمات أو العرات مصاحبة لهم خلال مرحلة الرشد. كما وجد لدى حوالي نصف الراشدين الذين أفادوا بأنهم تحرروا من اللزمات أو العرات شواهد تثبت إتيانهم بهذه اللزمات أو العرات بين الحين والآخر[47]. ومن الشائع أن لا يدرك آباء الأطفال المصابين بمتلازمة توريت أنهم أنفسهم كانت تنتابهم بعض اللزمات أو العرات الحركية والصوتية وهم أطفال، بسبب أن متلازمة توريت تميل إلى الاختفاء مع النضج، وبسبب أن الحالات البسيطة من متلازمة توريت ازدادت احتمالات رصدها وتعرفها في الوقت الحالي، فإن إدراك أن آباء الأطفال ذوي متلازمة توريت لنوبات اللزمات لديهم هم أنفسهم لا يحدث إلا بعد تشخيص متلازمة توريت لدى نسلهم. وربما يعاني الأطفال ذوي متلازمة توريت من مشاكل اجتماعية إذا اعتبرت العرات أو اللزمات التي تصدر عنهم غريبة وشاذة. فإذا كان لدى الطفل لزمات أو عرات معوقة أو ذات تأثيرات سلبية على الأداء الدراسي والأداء الاجتماعي، يصبح من المحتم تعريضه للعلاج النفسي القائم على المساندة النفسية والاجتماعية مع تعديل بيئة التفاعل المدرسي الخاصة به[13]. وقد يترتب على الحالات المرضية التي ربما تترافق مع متلازمة توريت مثل اضطراب نقص أو قصور الانتباه ـ النشاط الحركي الزائد تأثيرات سلبية خطيرة على الأداء الاجتماعي والدراسي للحالة قد تكون أكبر من تأثيرات العرات أو اللزمات ذاتها، هنا يصبح من المحتم إجراء تقييمات شاملة للحالات المرضية المقترنة بمتلازمة توريت عندما يوجد مؤشرات أو إعاقات تستدعي مثل هذه التقييمات[9]. وتقدم البيئة المساندة والأسرة المتفهمة لذوي متلازمة توريت مهارات تمكنه من إدارة هذا الاضطراب[49-50] وربما يتعلم ذوو متلازمة توريت التمويه الاجتماعي غير المناسب للعرات أو اللزمات أو تغيير طاقة لزماتهم أو عراتهم هذه إلى مجهود وظيفي. والجدير بالملاحظة أن مؤلفو الموسيقى والرياضيين والخطباء النجباء وغيرهم من الخبراء في كل المجالات يوجدون بين ذوي متلازمة توريت، بمعنى أن متلازمة توريت لا تحول دون الإنجاز والتميز. وترتبط نواتج متلازمة توريت في مرحلة الرشد بمدى إدراك المصابين بها لشدة اللزمات الحركية والصوتية التي كانت تنتابهم وهم أطفال أكثر من الشدة الفعلية لهذه اللزمات أو العرات. والشخص المصاب بمتلازمة توريت وتعرض لسوء الفهم، العقاب، أو المضايقة والإزعاج وسوء المعاملة في البيت أو في المدرسة تسوء حالته بصورة واضحة مقارنة بالطفل الذي يتواجد في بيئة متفهمة ومتقبلة ومساندة له[6]. وكشفت نتائج دراسة أجريت على مجموعة من الأفراد ذوي متلازمة توريت عن أن صغار الناس المصابين بهذه المتلازمة لديهم قدرة معرفية على ضبط أو السيطرة على حركاتهم مقارنة بأقرانهم الأكبر سنًا بسبب أن الحاجة إلى قمع لزماتهم أو عراتهم تمارس دورًا مسيطرًا على كف هذه الحركات. ويؤدي الأطفال ذو متلازمة توريت (في غياب ترافقها مع اضطراب نقص أو قصور الانتباه ـ النشط الحركي الزائد) بصورة أكثر دقة على مهام حركة العين الموجه نحو الهدف، خاصة المهام التي تتطلب كفًا لحركات العين الآلية، كما تقل أخطاؤهم على هذه المهام مقارنة بأقرانهم غير المصابين بمتلازمة توريت، مما يفيد حدوث نوع من التغيرات التعويضية في الدماغ ينتج عنها المزيد من السيطرة أو الضبط المعرفي[51]. 8. معدلات الشيوع أو الوبائيات Epidemiology. وصفت متلازمة توريت تاريخيًا بأنها اضطرابًا نادر الحدوث، إذ تتراوح معدلاته ما بين 5 إلى 10 أشخاص من بين كل 10.000 شخص[4-9]. ومع ذلك تظهر نتائج الدراسات التي نشرت منذ سنة 2000 أن معدلات انتشار متلازمة توريت أكثر بكثير مما كان يعتقد من قبل، وأن متلازمة توريت لا يمكن أن ينظر إليها بوصفها اضطرابًا نادر الحدوث.إذ تشير بعض التقديرات الإحصائية المعاصرة أن معدلات انتشار متلازمة توريت تتراوح بين 1 إلى 3 أشخاص من بين كل 1.000 شخص[52]، بل من 1 إلى 3 إلى 10 أشخاص من بين كل 1.000 شخص[53] وإذا أخذ بالتقدير الأخير لأصبح عدد أطفال مرحلة المدرسة المصابين بمتلازمة توريت في الولايات المتحدة الأمريكية حوالي 530.000 طفلاً، بناء على الإحصاء السكاني الخاص بسنة 2000[2]. وتفيد نتائج دراسة مسحية واسعة عن أن 19% من أطفال مرحلة المدرسة لديهم لزمات أو عرات حركية وصوتية، مع تقريبًا حوالي 4% من الأطفال في التعليم النظامي تنطبق عليهم محكات تشخيص متلازمة توريت. وتجدر الإشارة إلى أن الأطفال ذوي اضطرابات العرة أو اللزمة في هذه الدراسة عادة لم يتم تشخيصهم[54]. وقد يعاني أكثر من شخص من بين كل 100 شخص من بعض صيغ اضطراب اللزمة أو العرة، الذي يتضمن لزمات أو عرات عابرة، لزمات أو عرات مزمنة، أو حتى متلازمة توريت[40].ووجدت متلازمة توريت بين كل الجماعات الإثنية والعرقية والاجتماعية[40-55]، كما أن متلازمة توريت تصيب الذكور أكثر من الإناث بمعدل يزيد ما من 3 إلى 4 مرات[4]. وغالبًا ما يساء تشخيص أو يقل تشخيص متلازمة توريت، ويعزى ذلك في جزء منه على الأقل على اتساع نطاق شدة الأعراض والتي تتراوح ما بين مستويات بسيطة (وتشمل غالبية ذوي متلازمة)، أو متوسطة، إلى الشديدة (النادرة، ولكن تمثل الحالات التي غالبًا ما يتم رصدها والتعامل معها). وبسبب أن عرات أو لزمات متلازمة توريت تميل إلي الاختفاء أو التناقص مع النضج، فإن مثل هذا التشخيص قد لا يعد ينطبق على الكثير من الراشدين الذين كانوا وهم أطفال تنتابهم نوبات لزمات أو عرات، وربما يكون ذلك السبب وراء ارتفاع معدلات الانتشار بين الأطفال مقارنة بمعدلات الانتشار بين الراشدين[22]. 9. التاريخ واتجاهات البحوث في المجال. .jpg) جين مارتين شاركو (1825-1893) عالم الأعصاب الفرنسي والبروفيسور الذي أطلق اسم متلازمة توريت على الحالات التي وصفها جورج ألبرت إيدوارد بروتس جيلس دو لا تورتيت. ويظهر في الشكل جين شاركو وهو يلقى درسًا تعليميًا على مريضة مصابة بالهستيريا في مستشفى سالبيترير. وأورد الطبيب الفرنسي، جان مارك جاسبارد إيتارد تقريرًا بأول حالة لمتلازمة توريت سنة 1825[60]، واصفًا حالة سيدة تدعي ماركويس دو دامبيير وكانت سيدة ذات شهرة واسعة في هذه الفترة[10]. وأعطى جين مارتين شاركوت الطبيب الفرنسي ذائع الصيت فرصة لتلميذه جورجيس ألبرت إدوارد روتس دو لا توريت الطبيب وعالم الأعصاب الفرنسي لدراسة المرضى المتواجدين في مستشفى سالبيتريير، بهدف تحديد تعريفًا للمرض الذي يميز الهستيريا عن داء الرقاص أو الكوريا Chorea وهو عبارة عن اضطراب عصبي يتصف بارتعاشات تشنجية لعضلات الوجه والأطراف[21]. ونشر دو لا توريت في سنة 1885 تقريرًا وصفيًا لتسع مرضى وضع له عنوان دراسة للابتلاءات العصبية Study of a Nervous Affliction مؤكدًا على ضرورة صياغة فئة كلينيكية يمكن أن تدرج تحتها مثل هذه الحالات[61]، فوضع اسم متلازمة توريت لهذه الفئة من قبل شاركو تكريمًا لجيليس دو لا توريت الطبيب الذي اكتشفها[21-62]. وحدث تقدم ضئيل خلال القرن التالي فيما يتعلق بوصف وعلاج اللزمات أو العرات الحركية والصوتية، وسادت خلال القرن العشرين وجهة النظر الجينية[21]. ويبدو أن لاحتمالات الإصابة باضطرابات الحركة، بما فيها متلازمة توريت أسس عضوية وقد زاد هذا الاعتقاد خلال فترة الانتشار الوبائي للالتهاب السحائي فيما بين سنة 1918 إلى 1926 وما ارتبط بذلك من تزايد واضح في اضطرابات العرة أو اللزمة[63]. وفيما بين العقد السادس والعقد السابع من القرن العشرين، ومع تزايد الشواهد التي تثبت التأثيرات الإيجابية للهالوبيردول (هالدول) في علاج اللزمات أو العرات، أثيرات شكوكًا كثيرة حول فعالية مدخل التحليل النفسي في علاج متلازمة توريت[64]. ثم جاءت اللحظة الفارقة في تاريخ دراسات اضطراب العرة أو اللزمة وذلك في سنة 1965، عندما وصف آرثر كي شابيرو [رائد البحوث الحديثة لاضطراب العرة أو اللزمة] كيف تمكن من علاج حالة مصابة بمتلازمة توريت باستخدام عقار الهالوبيردول، ونشر بعد ذلك ورقة وجه فيها انتقادات حادة لمدخل التحليل النفسي[63]. وظهرت خلال التسعينات من القرن العشرين، وجهات أو مداخل وصفية تفسيرية توفيقية محايدة لمتلازمة توريت، ينظر بمقتضاها إلى هذه المتلازمة بوصفها دالة للتفاعل بين الاستعدادات البيولوجية والأحداث البيئية السلبية[4-21]. وفي سنة 2000 نشرت الرابطة الأمريكية للطب النفسي الدليل التشخيصي والإحصائي الرابع المعدل للاضطرابات النفسية، مستبعدة تأكيد النسخة غير المعدل من هذا الدليل والتي صدرت سنة 1994 على أن أعراض اضطرابات العرة أو اللزمة تسبب ضيقًا وكدرًا نفسيًا أو إعاقة للأداء السلوكي الوظيفي[66]. وعلى الرغم من التقدم المذهل في علوم الجينات وفنيات التصوير العصبي وعلم الأمراض العصبية، مازالت قضايا تصنيف متلازمة توريت ومدى ارتباط هذه المتلازمة باضطرابات الحركة الأخرى أو الاضطرابات النفسية الأخرى محل جدل وخلاف كبيرين. إضافة إلى النقص الواضح في دراسات تحديد معدلات انتشار هذه المتلازمة، ناهيك عن أن العلاجات المتاحة لهذه المتلازمة لا تخلو من الخطر وغالبًا ما يترتب عليها تأثيرات جانبية غير محتملة[67]. إضافة إلى ملاحظة أخرى جديرة بالاعتبار هي أن المعالجات والتحقيقات الإعلامية غالبًا من تركز على علاجات لم يثبت بعد أمانها وسلامتها وفعاليتها، مثل التنشيط الدماغي العميق، والعلاجات البديلة التي تتضمن فعالية غير مثبتة بالشواهد العلمية[30]. 10. الاعتبارات الثقافية. تكشف المناقشة مع الراشدين ذوي متلازمة توريت عن عدم احتياج كل فرد للعلاج أو الشفاء، خاصة إذا كان ذلك يعني فقدهم لشيء ما في هذه العملية[68-69]. ويعتقد بعض الناس أنه ربما يوجد مزايا كامنة مرتبطة بالقابلية أو الاستعداد الجيني لهذه المتلازمة[69]. وربما يفضي الضبط المعرفي الذي يعزز دائمًا لدى صغار الناس المصابين بمتلازمة توريت بسبب الحاجة إلى قمع اللزمات أو العرات إلى زيادة فعالية مختلف صيغ الكف الأخرى[70]. وتوجد بعض الأدلة التي تدعم الاعتقاد الكلينيكي القائل بأن الأطفال المصابين بمتلازمة توريت النقية أي غير المصحوبة بحالات مرضية أخرى هم أشخاص موهوبون بصورة غير عادية، وقد أكدت نتائج بعض الدراسات العصبية النفسية وجود بعض المميزات الخاصة بالأطفال ذوي متلازمة توريت النقية[27-71]. إذ كشفت نتائج إحدى الدراسات أن الأطفال ذوي متلازمة توريت النقية فقط أسرع من أقرانهم في التعامل مع مهام التآزر الحركي الموقوتة[72]. .jpg) فولفجانج آماديوس موتسارت في سنة 1777، وعمره 21 سنة. أشيع عنه أنه كان يعاني من متلازمة توريت، إلا أن هذا الادعاء مؤسس على شواهد غير مؤكدة أو غير ثابتة. ومن غير المستغرب أن نجد الكثير من الأشخاص المصابين بمتلازمة توريت مشهورون فمنهم الموسيقيون، الرياضيون، والمؤلفون. ومن أكثر الأمثلة الدالة على ذلك دكتور صاموئيل جونسون الكاتب الإنجليزي الذي عاش في القرن الثامن عشر والذي عاني بالإضافة إلى أعراض متلازمة توريت من سمات عُصاب الوساوس والأفعال القهرية، ومع ذلك كتب جونسون في سنة 1749 قاموس اللغة الإنجليزية بالإضافة إلى الكثير من الكتابات والدواوين الشعرية والكتابات النقدية[73]. ويرى بعض المؤلفون أن موتسارت كان مصابًا بمتلازمة توريت. فقد أورد بنيامين سيمكين وهو طبيب أن موتسارت ظل طيلة حياته يعاني من متلازمة توريت[74-75]، وكان سيمكين هذه عالم غدد[74] وليس طبيبًا نفسيًا أو عالم أعصاب. وقد التقطت وسائل الإعلام مزاعم سيمكين وأذاعتها مما أدى إلى انتشارها بشكل سريع جدًا[76]. وعلى أية حال، لم تقدم أي منظمة متخصصة في دراسات متلازمة توريت ولا أي خبير في مجال بحوث وعلاج ذوي هذه المتلازمة أية أدلة تؤيد مزاعم دكتور سيمكين[76] إلا أن عالم الأعصاب والمؤلف المشهور أليفر ساكس نشر افتتاحية في إحدى الصحف دحض فيها هذه المزاعم[77]. وغالبًا ما تظهر صناعات الترفيه مثل دور السينما ذوي متلازمة توريت كأشخاص غير متوافقين اجتماعيًا ولا يعانون فقط إلا من لزمة واحدة محددة تتمثل بصفة أساسية في الفحش من القول أو ظاهرة البذائة أي التلفظ بكلمات وعبارات فاحشة بذيئة غير مقبولة اجتماعيًا، مما أدي إلى نشر صورة نمطية غير صحيحة عن ذوي هذه المتلازمة[78]. والأكثر من ذلك، أصبحت ظاهرة ترديد الكلمات والجمل البذيئة أو الداعرة والفاحشة غير المقبولة اجتماعيًا من الموضوعات الرائجة في العروض والبرامج الإذاعية والتليفزيونة مثل دكتور فيل، وكارسيون كيلور وغيرها[79]. وقد ركزت وسائل الإعلام البريطانية على شخصين من ذوي الميل إلى ترديد الكلمات والعبارات الفاحشة البذيئة الداعرة غير المقبولة اجتماعية هما بيتي بينيت وجون ديفيدسون وذلك من خلال عرض أفلام وثائقية عنهما الأول باسم جون ليس مجنونًا (1989)، والولد لا يمكن أن يساعد (200)، وتوريت دو فرانس (2007)[80]. |

|
|
|
#18 |
|
|
متلازمة كوهين Cohen syndrome ترجمة : د/ فوزان الكريع - د/ زبيدة الصم تعتبر متلازمة كوهين من المتلازمات النادرة ويعاني المصاب بهذه المتلازمة بشكل رئيسي من إعاقة عقلية وحركية تتراوح درجتها بين المتوسطة والشديدة, صغر في حجم الرأس, نقص في التوتر العضلي يؤدي إلى ارتخاء في العضلات يصاحبه مرونة في المفاصل, اعتلال صبغي في شبكية العين مع قصر في النظر, انخفاض في عدد خلايا الدم البيضاء المحببة (neutropenia) بالإضافة إلى سمنة متركزة في جذع الجسم. " عجبت للمؤمن إن الله تعالى لم يقض له قضاء إلا كان خيرا له " 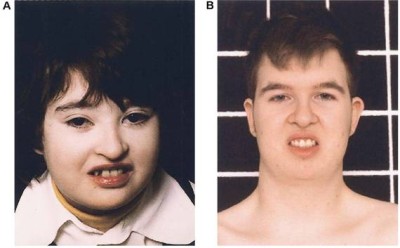 أعراض المرض: في ما يلي أعراض المرض بالتفصيل والتي تتراوح في نسبة ظهورها بين المرضى: فترة ما حول الولادة: o قلة حركة الجنين. o صعوبات في التنفس و الرضاعة. o نقص في التوتر العضلي يؤدي إلى ارتخاء في العضلات. o بكاء شبيه بمواء صغار القطط. o قلة الوزن عند الولادة .jpg) ملامح الوجه: o صغر في حجم الرأس يظهر خلال السنة الأولى من العمر. o شعر غليظ, حواجب كثيفة مع طول في الأهداب. o الشق الجفني للعين يشبه الموجة. o بروز شوكة الأنف. o قصر في الثرملة (الانخفاض الموجود في الشفة العليا). o بروز في القواطع الأمامية العلوية في الفم o ابتسامة مميزة تبدو أقرب للتكشير. تطور المهارات: كما ذكر سابقا فإن المصابين بمتلازمة كوهين يعانون من إعاقات عقلية وبدنية حيث يلاحظ الأبوان تأخر طفلهما في اكتساب المهارات مقارنة بأقرانه. .jpg) العيون: o نقص في حدة النظر. o قصر في النظر. o عشى ليلي. o اعتلال صبغي في الشبكية. o ضمور في العصب البصري. o سوء تغذية طبقة العين الشبكية والشبه مشيمية. o انزلاق في عدسة العين. o ارتجاف القزحية وعدسة العين. o كسل في الجفون. .jpg) جهاز الغدد الصماء و الأيض: o قصر القامة. o تأخر في سن البلوغ. ضعف النمو في مرحلة الطفولة المبكرة يتحول إلى سمنة متركزة في جذع الجسم في مراحل الطفولة المتأخرة ومرحلة المراهقة والتي لا يصاحبها زيادة في شهية الطفل. .jpg) الجهاز الدموي والمناعي : o نقص في خلايا الدم البيضاء المحببة قد يصاحبه التهابات متكررة وتقرحات في الفم. والنقص عادة ما يكون من الدرجة الخفيفة أو المتوسطة. o ذكر في المجلات العلمية إصابة حالة واحدة بتجلطات دموية وحالة أخرى بنقص في الصفائح الدموية, كما تم تشخيص مرض روماتيزم المفاصل في إحدى الحالات ولكن لم يتم حتى الآن الجزم بمدى علاقة ذلك بمتلازمة كوهين. o التهابات متكررة في الطبقة الوعائية البصلية في العين. الجهاز العصبي: o نقص في التوتر العضلي يؤدي إلى رخاوة في العضلات والذي عادة ما يتحسن مع مضي الوقت. o لوحظ إصابة البعض بالتشنجات. o الجهاز العظمي والعضلي: o زيادة في مرونة المفاصل. o جنف (انحناء العمود الفقري إلى الجنب). o حدب في العمود الفقري. o قدم مسحاء o أصابع نحيلة و قصيرة نوعا ما. .jpg) السلوكيات: o شخصيات المرضى عادة ودودة ومهاراتهم الاجتماعية أقل تأثرا من غيرها من المهارات. o وجد عند بعض المصابين سلوكيات توحدية. التشخيص: تمكن العلماء بتوفيق من الله عام 2003 من إيجاد المورث ((gene locus 8q22-q23 المتسبب تلفه في حدوث متلازمة كوهين وقد أطلق عليه COH1. والجدير بالذكر أن التحاليل الجينية المتاحة حاليا مازالت قاصرة عن إيجاد الجزء المصاب بالطفرة من المورث المسؤول بنسبة 100%. بناء على ذلك فإن إيجاد الطفرة يثبت وجود المرض لكن فشل التحليل في إيجاد الطفرة لا ينفي وجود المرض الذي نعتمد حينها على الأعراض والعلامات الإكلينيكية الآنفة الذكر في التشخيص. .jpg) الأساليب العلاجية: يعتمد ذلك بشكل رئيسي على علاج الأعراض وتفادي المضاعفات المتوقعة عن طريق المتابعة المستمرة ويشمل ذلك ما يلي: 1. عند التشخيص يجب عرض الشخص المصاب على طبيب العيون للتأكد من سلامة العينين وعدم وجود نقص في حدة النظر, مشاكل انحراف أو اعتلال صبغي في الشبكية. ومن ثم يعطى المريض مواعيد سنوية للمتابعة حتى يتم اكتشاف هذه الأمراض في وقت مبكر و التدخل لعلاجها. 2. يجب أيضا التأكد من عدم وجود نقص في خلايا الدم البيضاء المحببة عند تشخيص المرض ومتابعة ذلك بشكل دوري خاصة عند وجود علامات التهابات كارتفاع درجة حرارة الجسم وما شابه ذلك. وإذا وجد أن المريض مصاب بذلك فإن إحدى الأساليب العلاجية التي تؤخذ بعين الاعتبار إعطاء المريض محفزات لإنتاج الخلايا المحببة G-CSF)). 3. إدراج المريض في برامج التأهيل البدني والمهني وبرامج علاج التخاطب بما يتناسب مع مستوى الإعاقة البدنية والعقلية ولا يخفى أهمية المبادرة بذلك في وقت مبكر والمتابعة المستمرة لضمان نتائج أفضل. النمط الوراثي واحتمالات الإصابة مستقبلا: o يتم توارث متلازمة كوهين بالنمط المتنحي . Autosomal recessive o إن لكل مورث عادة نسختين يتم وراثة إحداهما من الأب والأخرى من الأم, o الأمراض الوراثية التي يتم انتقالها بالنمط المتنحي تتطلب وجود عطب أو تلف (طفرة) في كلا نسختي المورث أما وجود التلف في نسخة واحدة فقط فلا يؤدي إلى المرض وإنما يطلق عليه حامل للمرض ولا تظهر عليه أي أعراض. بناء على ما ذكر فإن والدي المصاب بمتلازمة كوهين هما بالضرورة حاملين للمرض وقام كل منهما بنقل نسخة المورث التالفة لديه إلى الطفل فأصبح لديه نسختان تالفتان للمورث وبالتالي يولد مصابا بالمرض. .jpg) والسؤال الذي يتبادر إلى الذهن, ما هي احتمالية إصابة الطفل القادم؟ لكل طفل يولد لهذين الأبوين الحاملين للمرض أربعة احتمالات: o أن تنتقل نسخة سليمة من الأب ونسخة سليمة من الأم وبالتالي يولد الطفل سليما واحتمال حدوث ذلك 25% لكل حمل. o أن تنتقل نسخة تالفة من الأب ونسخة تالفة من الأم وبالتالي يولد الطفل مصابا واحتمال حدوث ذلك 25% لكل حمل. o أن تنتقل نسخة سليمة من الأب ونسخة تالفة من الأم وبالتالي يولد طفل سليم لكنه حامل للمرض واحتمال حدوث ذلك 25% لكل حمل. o أن تنتقل نسخة تالفة من الأب ونسخة سليمة من الأم وبالتالي يولد طفل سليم لكنه حامل للمرض واحتمال حدوث ذلك 25% لكل حمل. مما سبق يتبين لنا أن هناك احتمال 25% لكل حمل أن يكون الجنين سليما و غير حامل للمرض و 25% لكل حمل أن يكون الجنين مصابا بالمرض و 50% لكل حمل أن يكون الجنين حاملا للمرض (يبقى سليما من الناحية السريرية). ينبغي هنا التركيز على أن كل حمل مستقل تماما عن الحمل السابق و الحمل التالي بمعنى أن إصابة أول طفل بالمرض لا تعني بالضرورة أن الأطفال الثلاثة القادمين سيكونون سليمين و هكذا. التشخيص السابق للولادة: يمكن معرفة ما إذا كان الجنين مصابا بمتلازمة كوهين وذلك عن طريق تحليل الحمض النووي الذي يتم استخراجه من خلايا الجنين. ويتم الحصول على هذه الخلايا من سائل السلى (السائل المحيط بالجنين داخل الرحم) الذي يتم سحبه مابين الأسبوع الخامس عشر والثامن عشر من الحمل أو عن طريق أخذ عينة من الخمل المشيمي مابين الأسبوع العاشر والثاني عشر من الحمل. إلا أنه لا يمكن القيام بهذه التحاليل ما لم يتم مسبقا العثور على المورث المسبب للمرض في العائلة المعنية بالتحليل (وهذه إحدى فوائد تحليل الجينات). |

|
|
|
#19 |
|
|
متلازمة غيلان باريه Guillain- Barre syndrome التهاب الأعصاب الحاد المزيل للنخاعين Acute inflammatory demylinating polyneuropathy د.عبدالله محمد الصبي اخصائي طب الأطفال هو أحد أمراض الأعصاب الحادة غير معروفة الأسباب، يصيب كل الأعمار ولكن يزداد حدوثه لدى الأطفال، يؤدي لشلل في الأجزاء المصابة ثم يمتد لجميع أجزاء الجسم. في هذه الحالة يكون هناك التهاب حاد للأعصاب مما يؤدي لإزالة النخاعين وهو الغشاء الذي يغطي ويحمي الأعصاب، وعادة يبدأ على مستوى الجذور العصبية، ثم يمتد للأعصاب المحيطية ( وقد يشمل الأعصاب القحفية والجسمية والذاتية) ، وعادة ما تظهر علامات الإصابة في الجزء السفلي ( الطرفين - الرجلين ) حيث يلاحظ وجود شلل في الأجزاء المصابة، ثم يرتقي إلى الأعلى خلال أيام أو أسابيع إلى الأجزاء العلوية من الجسم، وقد ينتج عنه شلل كامل للجسم بما في ذلك عضلات الوجه والفم والبلعوم والجهاز التنفسي، ولكن يلاحظ عدم تأثر عضلات العين الخارجية، أو المصرة ( البول والبراز ).  الأسباب: هي حالة مرضية غير معروفة الأسباب، غالباً نتيجة نقص المناعة الذاتية ولكن غير معروف كيفية حدوثه، ولكن يلاحظ: " يحدث بعد الإصابة ببعض الألتهابات الفيروسية مثل الأنفلونزا ، كوكساكي بمدة 1-3 أسابيع " يحدث بعد التهاب المعدة والأمعاء بالبكتيريا المسماة الكامبيلوباكتر " يزداد حدوثه على خلفية الإصابة بـ ( اللمفوما , هودجكن , الذأب الحمامي ) " بعد عمل جراحي بمدة (1- 4) أسابيع .gif) مراحل المرض والأعراض المرضية: متلازمة غيلان باريه، التهاب الأعصاب الحاد المزيل للنخاعين، مرض يحدث بشكل سريع وحاد، وقد لا يلاحظ المراحل الأولى منه، وهذه المراحل هي: 1. مرحلة الحمى : تكون الأعراض غالبا في هذه المرحلة الى حد كبير شبيهه بالأعراض المرضية للأنفلونزا الحادة ، ارتفاع في درجة الحرارة ،صداع شديد ، دوار و آلام منتشرة في جميع أعضاء الجسم. 2. مرحلة احتضان المرض : يصبح المريض في هذه المرحلة شبه طبيعي حيث تختفي جميع الأعراض السابقة و مدتها ما بين أسبوع الى أربع أسابيع. 3. مرحلة الشلل: عادة يبدأ على مستوى الجذور العصبية، ثم يمتد للأعصاب المحيطية، ويلاحظ ما يلي: " عادة ما تظهر علامات الإصابة في الجزء السفلي " آلام في العضلات و خاصة عضلات بطن الساق (Calf Muscles ) " ضعف حاد او شلل بالجزء السفلي من الجسم " تأثر الإحساس حيث يضعف الإحساس السطحي ( Super Facial Sensory ) والعميق ( Deep Sensory) . " تتاثر الاجزاء العلوية من الجسم خلال أيام أو أسابيع لشمل جميع أجزاء الجسم " يشمل الضعف والشلل الجهاز التنفسي " تتأثر العصاب القحفية ( Cranial Nerves ) خاصة العصب السابع و العاشر فيؤدي الى شلل الوجه والفم والبلعوم " يلاحظ عدم تأثر عضلات العين الخارجية، أو المصرة ( البول والبراز ) 4. تبلغ نسبة الشفاء حوالي 85% في فترة علاج تتراوح ما بين ثلاث إلى خمسة أسابيع 5. قد يعود المرض مرة أخرى في بعض الحالات بعد الشفاء التام 6. قد يؤدي للوفاة لا قدر الله نتيجة لتوقف عضلات التنفس التشخيص: يعتمد التشخيص على القصة المرضية ومهارة الطبيب المعالج ، كما بعض الفحوص المخبرية، ومن الأعراض المرضية الدالة على المرض: " وجود تنميل واضطراب حسي في الأطراف السفلية " ضعف عضلي صاعد - من الأسفل إلى الأعلى - يصيب الباسطات أكثر من العاطفات المقابلة لها " يزداد الضعف والشلل خلال أيام أو أسابيع " غياب المنعكسات الوترية " اشتداد المنعكسات البطنية " ينتج عنه شلل كامل الجسم باستثناء عضلات العين الخارجية و المصرات " تحليل السائل النخاعي CSF يظهر أرتفاع البروتين والألبيومين بدون ارتفاع عدد كريات الدم البيضاء " التحليل الكهربي للعضلات المصابة يظهر علامات زوال النخاعين مثل نقص سرعة التوصيل الكهربي NCV ، تشتت مؤقت للاستجابة المثارة CAPs ، وغيرها " التشخيص من خلال عينة - خزعة - من العضلات والاعصاب .jpg) .jpg) الانماط الفرعية لمتلازمة غيلان باريه: هناك انماط متعدد لهذه الحالة ، نوجزها كما يلي: 1. متلازمة غيلان باريه المتكررة ( Recurrent ) o يكون المريض قد تعرض لهجمات أكثر من 32 مرة o بدء الأعراض أسرع و الشفاء كامل تقريباً o عيار البروتين في السائل النخاعي يكون طبيعي عند بدء الانتكاسة o استجابته قليلة على المعالجة بكابتات المناعة 2. اعتلال الأعصاب والجذور العديد المزيل للنخاعين المزمن (CIDP) 3. اعتلال الأعصاب والجذور الدماغي النخاعي المزيل للنخاعين الحاد - متلازمة Miller-Fisher o الأكثر شيوعاًَ o تحدث في الشرق أكثر منه في الغرب o تنجم عن تشوه في جذع الدماغ يكون إما معزولاً أو مترافقاً مع أذية أعصاب محيطية o تتميز بوجود شلل في العين Ophthalmoplegia، عدم وجود الانعكاسات Areflexia، وجود الرنح Ataxia 4. الاعتلال العصبي المحوري الحسي-الحركي الحاد AMSAN : 5. الاعتلال العصبي المحوري الحركي الحاد AMAN : o يوجد لديهم ضعفاً حسياً خلال فترة المتابعة لمدة 6 أشهر o وجود تنكس محوري باكر في الألياف المحركة فقط o يتصف المرضى بإن لديهم بدء أسرع لظهور الضعف ،ضعف قاصي مسيطر في البداية ،عدم وجود إصابة في الأعصاب القحفية ،وجود إصابة معدية معوية .jpg) تطور الحالة المرضية: مع أختلاف الحالات المرضية وأنواعها، فإن تطور الحالة المرضية يكون كالتالي: o يبدأ المرض بسرعة خلال ساعات أو أسابيع o العلامات المرضية تكون خلال الأسبوع الأول o يستمر تطور المرض لمدة 2-4 أسابيع o فقدان القدرة على المشي عند 60% من المرضى o ضعف الوظيفة التنفسية عند 50% من المرضى حيث يحتاج 25% منهم للتنفس الصناعي o يستمر التحسن خلال فترة زمنية تمتد من 6 أشهر إلى سنتين o شفاء كامل عند 90% من المرضى o ضعف خفيف يستمر لفترة طويلة عند 35-40% من المرضى o عجز طويل الأمد عند 5-15% من المرضى o الوفاة عند1-5% من المرضى وينجم عادة عن المشاكل التنفسية ومشكل القلب العوامل المؤثرة على تطور الحالة: o كبر السن o سرعة تطور المرض o الاعتماد على التنفس الصناعي o طول فترة الاصابة o علامات كهربائية على الاعتلال المحوري o التهاب المعدة والأمعاء o العجز o الوهن الشامل .jpg) العلاج: تختلف الحالات من بعضها البعض في درجة شدتها ونوعها، وفي أغلب الحالات ( 85-90% ) يكون الشفاء في مدة تتراوح بين ثلاثة وخمسة أسابيع، وقد يحتاج المريض للعلاج الطبي والعلاج الطبيعي والوظيفي. العلاج الطبي: o الراحة التامة عل السرير o قد يحتاج المريض الدخول لغرفة العناية المركزة o مراقبة الجهاز التنفسي o مراقبة الجهاز الدوري والقلب o المحافظة على مجرى الهواء - التنفس - مفتوحا، وذلك من خلال شفط السوائل المتكرر، وقد يحتاج المريض لعمل فتحة تنفسية في العنق o الاهتمام بالتغذية، وفي حالة الشلل البلعومي فقد يحتاج المريض وضع أنبوب أنفي معدي للتغذية o علاج الحالات الطبية المصاحبة o منع حدوث تقرحات الفراش o فصد البلازما ة وتنقيته Plasmaphoresis وهو العلاج الأمثل لمثل هذه الحالات o تبديل الدم Blood Exchange o إعطاء الغاماغلوبولين Gamaglobulin وريدياً بجرعات عالية .jpg) يبدأ العلاج الطبيعي من دخول المريض للمستشفى ويستمر لمدة طويلة، معتمداً على الحالة المرضية وأحتياجاتها،لإعادة المريض لوضعه الطبيعي، ومنها: o في البداية يركز العلاج الطبيعي على الجهاز التنفسي، للوقاية من تجمع السوائل في الرئة ومنع حدوث الألتهابات - ذات الرئة، ولزيادة فعالية الجهاز التنفسي للتخلص من التنفس الصناعي o العلاج الطبيعي لمنع تقرحات الفراش - تقرحات الضغط o التدريب على تقنيات البلع للمرضى المصابين بالشلل البلعومي o التدريب على النطق والكلام للمصابين بالشلل الفموي o عند أستقرار حالة المريض ، يتم البدء في تمارين تقوية العضلات، وهي أنواع متعددة، منها الحركات الموجبة والتي يقوم بها المريض، والتمارين السالبة والتي يقوم بها المعالج الطبيعي o العلاج الوظيفي - الانشغالي، وهي التمارين والتدريب على نشاطات لوظائف معينة من أجل تأمين الاستقلالية الوظيفية للمريض في الحياة اليومية د.عبدالله محمد الصبي اخصائي طب الأطفال |

|
|
|
#20 |
|
|
المتلازمة المرضية الكلوية د.عبدالله محمد الصبيالمتلازمة الكلائية - لتناذر النفروزي Nephrotic Syndrome  اخصائي طب الأطفال مدينة الملك عبدالعزيز الطبية – الحرس الوطني هي مجموعة من الاعراض المرضية والعلامات المعملية التي تنتج عن ضرر يصيب المرشحات الدقيقة للكلى ( الكبيبات ) ، هذا الضرر يجعل البروتين ( خاصة الزلال - الالبومين ) يتسرب من الدم ليصل الى البول ، و هذا يقلل كمية الزلال في الدم و يجعل السوائل تتسرب من الاوعية الدموية الى الانسجة مما يتسبب في تورم الجسم ويسمى ذلك الاستسقاء “Edema”، وبالرغم إن الكليتين قد تعملان بشكل طبيعي ( باستثناء الضرر المذكور ) فإنهما لا يقدران على إخراج الملح الزائد في البول ، مما قد يزيد حالة إحتجاز السوائل تدهوراً . وعلى هذا يمكننا القول ان المتلازمة الكلوية تتميز بالتالي: o فقد البروتين في البول o إنخفاض البروتين في الدم o تجمع السوائل في الجسم o إرتفاع الدهون في الدم .jpg) إنتشار المرض – الحالة: o نسبة انتشار الحالة في الأطفال 2-5 حالات لكل 100.000 طفل o حالة التغير الادنى Minimal Change Disease هي الأكثر إنتشاراً في الأطفال o يحدث عند الذكور اكثر من الاناث بمقدار الضعف o غالبا ما يظهر في عمر 2- 6سنوات o لوحظ إنتشارها في العرب والآسيوين أكثر من الأوروبيين .jpg) الاسباب : o سبب المتلازمة الكلوية غير معروف o قد يكون بسبب آليات مناعية - شذوذ في وظيفة الخلايا اللمفاوية o يمكن ان يتلو التهاب فيروسي في الجهاز التنفسي العلوي o مرض التغير الادنى Minimal Change Disease ، يكون السبب في 85% من حالات الأطفال، 20% من حالات الكبار، وسبب التسمية أنه لا تظهر في العينة الكلوية التي تؤخذ لفحصها سوى تغيرات طفيفة جداً، هذه الحالة في العادة لا تكون مصحوبة بارتفاع في ضغط الدم و لا بالفشل الكلوي ، وسيكون الشرح مركزاً على هذا النوع في هذه المقالة. o التصلب الكبيبي Focal segmental glomerulosclerosis o الاعتلال الكبيبي الغشائي Membranous nephropathy o الاعتلال الكلوي الكبيبي التكاثري الغشائي Membranous prolirative nephropathy o الاعتلال السكري diabetic nephropathy، أكثر اسباب المتلازمة الكلوية شيوعا في الكبار هو مرض السكر o الذئبة الحمراء Systemic lupus erythematosus o الامايلويد Amyloidosis o فيروس نقص المناعة البشري o تحدث نتيجة الأثر الجانبي لبعض الأدوية o هناك نوع نادر الحدوث حيث تحدث المتلازمة الكلوية بعد الولادة ، وتسمى المتلازمة الكلوية الخلقية (congenital nephropathy) .jpg) هل هذا المرض خطير؟ وما هي النتائج المتوقعة في المستقبل؟ o عادة تستمر الكلية بالقيام بوظائفها الأخرى بشكل طبيعي o لا يعني هذا المرض اصابة الطفل بالفشل الكلوي o كما هو معروف عن المتلازمة الكلائية بأنه يتكرر في أكثر من 70% من الحالات، أي أن الزلال يعود في البول مرات أخرى بما يسمى بانتكاس المرض مما يستوجب فترة أو فترات أخرى من العلاج بواسطة الكورتيزون أو غيره o عادة ما تقل عدد الانتكاسات مع زيادة عمر الطفل الى أن تنتهي عند سن البلوغ o في بعض الحالات النادرة قد يستمر المرض بالانتكاس حتى بعد مرحلة البلوغ. o قد يحتاج الطفل إلى إعطاء أدوية أخرى بعد أخذ عينة من الكلية .jpg) .jpg) كيف تعمل الكليتين؟ o وزن الكلية في الإنسان 150غ، وطولها 12 إلى 14 سم، وعرضها 7سم، أما سماكة قشرتها فسنتمتر واحد فقط. o تتألف الكلية من 8 إلى 10 أهرامات، وتتركب من مليون إلى مليون ومئتي ألف نفرون، والنفرون هو وحدة التصفية الأساسية o تقوم الكليتان بفلترة الدم والتخلص من الفضلات والسوائل الزائدة عن الجسم وتعيد المواد الحيوية ومنها الزلال الى الجسم مرة أخرى محتفظة بنسب ثابتة من الزلال في الدم. o تحصل تلك العملية عن طريق فلاتر مجهرية صغيرة تسمى الواحدة منها نفرونة “Nephron” . وتحتوي النفرونة على مسامات دقيقة تمكنها من غربلة الفضلات وفلترة الدم . o عندما يصاب الطفل بالمتلازمة الكلائية تتوسع تلك المسامات مما يسمح للزلال بالتسرب الى البول بكميات كبيرة تؤدي الى نقص الزلال في الدم. o للزلال فوائد عدة منها الاحتفاظ بالسوائل داخل الأوعية الدموية، فاذا قلت نسبة الزلال في الدم، تبدأ السوائل بالتسرب الى الأنسجة المحيطة ويظهر ما يسمى الاستسقاء. .jpg) .jpg) .gif) الاعراض : o تورم العينين – الجفن ، وخاصة عند الاستيقاظ من النوم، وقد تقل في نهاية اليوم o تورم الساقين و القدمين o تورم البطن – الاستسقاء o تورم الخصية o نقص كمية البول o زيادة الوزن o الارهاق o فقدان الشهية o الاسهال . و ما هي المضاعفات ؟ هناك بعض المضاعفات التي يمكن حدوثها، ومنها: o الإلتهابات البكتيرية: يكون المصاب بالمرض أكثر عرضة للاصابة بالإلتهابات البكتيرية و ذلك لانخفاض مستوى المناعة في جسمه ( حيث أن البروتينات عنصر مكون للناعة في الجسم ) . o تجلط الدم في الأوعية o إرتفاع نسبة الدهون في الدم : الكوليستيرول والدهون الثلاثي triglycerides o ضعف النمو لنقص البروتينات o إرتفاع ضغط الدم o الفشل الكلوي كيف يتم تشخيص المرض؟ o التاريخ الطبي الكامل للحالة المرضية o الفحص الطبي o فحص البول حيث يحتوي البول على نسبة كبيرة من الزلال. o فحوصات الدم لمعرفة نسبة الزلال في الدم، الدهون، ولمعرفة وظائف الكلى. o قد تحتاج الطبيب الى أخذ عينة كلوية في بعض الحالات .jpg) ما هو العلاج؟ o يتم علاج الحالة- التغير الادنى Minimal Change Disease - بدواء يسمي “Prednisolone” بريدنيسولون وهو من أنواع الكورتيزون، ويؤدي هذا الدواء الى عودة المسامات في النيفرونات الى وضعها الطبيعي مما يمكنها من الاحتفاظ بالزلال مرة أخرى. o قد يستمر العلاج لفترة طويلة - شهور - سنوات - مدى الحياة . o قد يستجيب المرض للعلاج مؤقتا ثم يعاود الظهور وتسمى الانتكاسة o قد يستدعي الأمر في بعض الحالات اعطاء الزلال "البروتين" عن طريق الوريد في بعض الحالات التي يكون فيها الاستسقاء شديدا، ويعتبر هذا الدواء مكملا وهدفه ازالة الأعراض فقط. o قد يستدعي الأمر في بعض الحالات اعطاء مدرات البول للتخلص من السوائل المتجمعة في أنسجة الجسم o قد يحتاج المريض إلى أدوية لتخفيض مستوى الدهون في الدم . o و قد يحتاج لاستخدام المضادات الحيوية باستمرار كوقاية و تحصين ضد الإصابة بالالتهابات البكتيرية . o إذا فشلت الأدوية الأولية قد يلجأ الطبيب لاستخدام ادوية ثانوية ، أكثر فعالية و أكثر أعراض جانبية . o إذا كان فحص العينة الكلوية يظهر ان المتلازمة الكلوية قد نتجت عن امراض كبيبية اكثر خطورة بخلاف مرض التغير الادنى ، فقد تكون بحاجة الى تناول عقاقير قوية مثبطة للمناعة .jpg) متى تظهر نتيجة العلاج وكم يستغرق العلاج ؟ o تبدأ نتيجة العلاج بالبريدنيسيلون Prednisolone عادة بالظهور بعد أسبوع أو أسبوعين من ابتداء الدواء o يلاحظ زيادة كمية البول ونقصان الاستسقاء تدريجيا مما يؤدي الى نقصان الوزن الزائد. o وأيضا يختفي الزلال من البول. o اذا استمر اختفاء الزلال من البول لمدة ثلاثة أيام أو أكثر يكون المرض قد دخل مرحلة السكون “Remission” . ما الذي يجب عمله أثناء فترة سكون المرض “Remission” ؟ o لا بد من الاستمرار باعطاء الطفل البريدنيسولون o بعد بقاء البول خاليا من البروتين لمدة خمسة ايام تخفض الجرعة فتعطى كل يومين لمدة تتراوح بين 3- 6اشهر o سوف يطلب الطبيب منك فحص الزلال في البول بواسطة شرائط البول “ Urine Dipstick” . وهذه مسألة بسيطة فكل ما تحتاجه هو عينة بول تؤخذ عند الاستيقاظ من النوم ويتم غمس شريط البول فيها. سيبقى لون الشريط أصفرا عندما لا يحوي البول على الزلال ويتغير الى اللون الأخضر عند احتواءه على الزلال. ما هي الآثار الجانبية للعلاج بالكورتيزون؟ عادة ما تكون الأعراض الجانبية للكورتيزون منحصرة في: o زيادة شهية الطفل مما يؤدي الى سمنة مؤقتة سرعان ما تتحسن بعد ايقاف العلاج. o تقليل المناعة مما يجعل الطفل أكثر عرضة للاصابة بالأمراض المعدية. لذا يجب مراجعة الطبيب عند اصابة الطفل بالحمى أو بأي أمراض أخرى ونخص بالذكر جدري الماء حيث يمكن اعطاء أدوية معينة عند احتكاك الطفل بشخص مصاب أو عند اصابة الطفل نفسه بالمرض. o في الحالات التي تتكرر فيها الانتكاسات بصورة مستمرة ويحتاج الطفل الى جرعات متكررة من الكورتيزون قد يؤدي ذلك الى مضاعفات أخرى كارتفاع ضغط الدم، هشاشة العظام أو قصر القامة. لذا قد ينصح الطبيب باستخدام أدوية أخرى غير الكورتيزون لتجنب تلك الأعراض. o يجب أيضا عدم ايقاف العلاج بصورة فجائية لأن ذلك قد يتسبب باختلال في العمليات الحيوية في الجسم وقد يؤدي الى حدوث انتكاسات متكررة. ما هي الأدوية الأخرى التي تستخدم للعلاج؟ هناك أدوية أخرى مثل السايكلوفوسفاميد cyclophosphamide والسايكلوسبورين cyclosporine التي يمكن استخدامها في الحالات التي تتكرر فيها الانتكاسات بكثرة أو عندما لا يستجيب المرض للعلاج بالكورتيزون. وفي بعض الحالات قد ينصح الطبيب بأخذ عينة من الكلية قبل الابتداء بالعلاج . .jpg) أسباب حدوث الزلال – البروتين – في البول؟ قد يوجد البروتين في بول أطفال أصحاء، والحد الأعلى للإطراح البروتيني الطبيعي هو 150مع/24سا، تقريباً نصف هذا البروتين يشتق من البلاسما، وبشكل الألبومين الجزء الأكبر 30مغ/ 24سا ، وهناك العديد من الأسباب الأخرى لخروج البروتين – الزلال – مع البول، وعادة ما يكون بكمية بسيطة 2+، وعادة ما تزول مع زوال المسبب، ومنها : o ارتفاع درجة الحرارة o الجهد البدني والرياضة o كم مرة يفحص البول؟ يفحص البول يوميا عند بداية الانتكاس ولا بد من الاستمرار لمدة أسبوع بعد سكون المرض ثم يجب الاستمرار في فحص البول مرة في الأسبوع. وأيضا ينصح فحص البول في الحالات المتوقع فيها حدوث الانتكاس كما ذكر سابقا. هل يمكن أن يتكرر الزلال في البول مرة أخرى؟ قد يعود الزلال للظهور مرة أخرى في البول واذا استمر في البول لمدة خمسة أيام أو أكثر دل ذلك على نشاط المرض مرة أخرى أو ما يسمى "انتكاس المرض" “ Relapse” . واذا ترك الانتكاس بدون علاج يعود الاستسقاء مرة أخرى الى الجسم وتظهر أعراض المرض. متى أتوقع أن يعود الزلال في البول "حدوث الانتكاس" ؟ عادة ما يحدث الانتكاس عند اصابة الطفل بالأمراض العارضة الأخرى كنزلات البرد والحمى وما شابه ذلك وأحيانا يحدث الانتكاس عند تقليل جرعة البريدنيسولون أو ايقاف العلاج. ما الذي يجب عمله عند مشاهدة الزلال مرة اخرى في البول؟ وكيف أقوم بمتابعة المرض؟ لا بد من الاستمرار يوميا بفحص البول فاذا استمر الزلال في البول لمدة خمسة أيام أو أكثر " حدوث الانتكاس" أو عند ملاحظة الاستسقاء يجب مراجعة الطبيب المعالج. وينصح بعمل جدول لمتابعة المرض ويكتب فيه تاريخ بداية المرض وتاريخ الانتكاسات وعددها وأيضا جرعة الكورتيزون المستخدمة. .jpg) أختبار شريط البول Urine dipstick o يكشف البروتين في البول بشكل رئيسي ولكن حساسيته قليلة للأنواع الأخرى من البروتينات(مثل البروتينات منخفضة الوزن الجزيئي، الغلوبولينات المناعية ) o تزداد شدة التفاعل اللوني لاختبار Dipstick بالطريقة نصف الكمية مع زيادة تركيز البيروتين البولي. o نظراً لحساسية Dipstick العالية، فإنها يمكن أن تكشف حتى الكميات الطبيعية من البروتين في البول. o ونظراً لأن اختبار Dipstick لا يستطيع أن يحدد بشكل دقيق البروتين المطروح فإن زلال البول المستمرة يجب قياس كميتها بشكل دقيق بطرق أكثر صحة ( حمض السلفوساليسيك) وذلك في عينة بول 24ساعة. ما هي قراءات أختبار شريط البول Urine dipstick ؟ o - نتيجة سلبية. o + 1 يعادل تقريباً 30مغ/دل o + 2 يعادل تقريباً 100مغ/دل o + 3 يعادل تقريباً 300مع/دل) o + 4 وهي تشير إلى طرح يعادل 2000مع/دل .jpg) هل هناك أطعمة معينة يجب الامتناع عنها؟ o ينصح بعدم اضافة الملح للطعام عند حدوث الانتكاس لأن ذلك قد يؤدي الى زيادة الاستسقاء. وقد يساعد ملح الطعام على ارتفاع ضغط الدم وخصوصا في الفترة التي يؤخذ فيها الكورتيزون بجرعة كبيرة وبشكل يومي. o الكورتيزون يعمل على زيادة الشهية مما يتسبب بالسمنة فلا بد من الاقلال من نسبة الدهون في الطعام ومحاولة تجنب الأغذية الغير مفيدة والعالية بالسعرات الحرارية كالشوكولاته والكولا والبطاطس المقلية " الشبس" ومحاولة استبدالها بالأغذية المفيدة كاللحوم والفواكه والخضراوات. .jpg) ماذا عن مزاولة الألعاب الرياضية والعودة للحياة المدرسية ؟ يجب عدم منع الطفل من ممارسة الألعاب والأنشطة الرياضية بعد دخول المرض مرحلة السكون حيث أن الأنشطة الرياضية مهمة لبناء الجسم وتقوية العظام والعضلات وأيضا تساعد الطفل على تجنب السمنة. وأيضا يمكن للطفل العودة للحياة الدراسية وممارسة حياته الطبيعية. .jpg) هل يمكن الاستمرار بإعطاء الطفل المصاب بالمتلازمة الكلائية التطعيمات ؟ لا بد من استشارة الطبيب المعالج قبل تطعيم الطفل المصاب بالمتلازمة الكلائية ويجب العلم بأنه يجب تجنب اللقاحات التي تحوي على فيروسات حية Live attenuated vaccines خلال فترة علاج الطفل بالكورتيزون أو الأدوية الأخرى المثبطة للمناعة. ولكن عندما تكون الجرعة يوم وراء الآخر ، فإنه يمكن التطعيم د.عبدالله محمد الصبي - اخصائي طب الأطفال |

|
|
|
#21 |
|
|
متلازمة داندي ووكر - (موه الرأس الخلقي) هذه الحالة أول من وصفها الدكتورين داندي وبلاكفان Dandy and Blackfan في عام 1914، وتوالت الدراسات والبحوث، حيث نشر الدكتور بيندا عام 1954 والذي أوضح علاقة ضمور المخيخ بحدوث تلك الحالات، ومع توالي البحوث فإن الحالة تعرف عالمياً بمتلازمة داندي ووكر.Dandy-Walker syndrome .jpg) متلازمة داندي ووكر هي تشوه خلقي نادر للدماغ، وتتكون الملامح الرئيسة لهذه المتلازمة من: 1. ضمور الدودة المخيخية (جسر المخيخ) agenesis of cerebellar vermis 2. توسع كيسي للبطين الرابع في المخ 3. وجود كيس في الحفرة الدماغية الخلفية للجمجمة posterior fossa وهناك العديد من المشاكل الدماغية المصاحبة، فالأستسقاء الدماغي يمكن ملاحظته لدى 70-90% من الحالات بعد الولادة، وقد يكون هناك ضمور في القنوات الدماغية مثل قناة ماجندي foramen of Magendie وقناة لوساكا foramen of Luschka .jpg) الأسباب : o الأسباب غير معروفة حتى الآن ولكن التشوه يتعلق بتعطيل تطور جزء من الدماغ في المرحلة الجنينية o تلعب الوراثة دوراً غير واضح، وهناك حالات أثبتت وجود الوراثة المتنحية، لذى تمكن أهمية الأستقصاء الوراثي. o أصابة الأم الحامل في القسم الأول من الحمل بالحصبة الألمانية، الفيروس الهرطق CMV أو التكسوبلازما يمكن أن يكون سبباً لحدوث الحالة o نسبة تكرار الحالة لنفس العائلة ضعيفة لا تزيد عن 1-5% o تصيب 1 من كل 25000 مولود حي o تشكل 4% من حالات الأستسقاء الدماغي o نسبة حدوثه أعلى لدى الأناث / الذكور 3/1 o درجات أعراض الحالة مختلفة، وبعض الحالات يتم تشخيصها والتعرف عليها في مرحلة الطفولة المتأخرة .jpg) الأعراض : o درجات أعراض الحالة مختلفة، وتعتمد الأعراض على درجة وجود العيوب الخلقية، لذلك فإن بعض الحالات لا يتم التعرف عليها بعد الولادة مباشرة ولكن في مرحلة الطفولة لعدم وضوح الأعراض المرضية. o في أغلب الحالات يتم التشخيص بين 3-4 سنوات من العمر o في 80% من الأطفال المصابين يكون حجم التجاويف الدماغية طبيعياً عند الولادة، ويزاد حجم هذه التجاويف في عمر السنة. o في 90% من الأطفال يكون لديهم أستسقاء دماغي عند تشخيص الحالة من الأعراض التي تحدث في الطفولة المبكرة : o زيادة حجم الرأس o بروز الجزء الخلفي من الرأس، مما يعطي الجمجمة شكلاً مميزاً كالبطيخ، حيث تكون الزيادة في حجم الرأس من الأمام للخلف أكثر منها على الجانبين o تأخر النمو الحركي o تأخر عقلي متفاوت الشدة 41-71% من الحالات o علامات وأعراض الأستسقاء الدماغي o مشاكل خلقية مصاحبة مثل : عيوب القلب الخلقية، العيوب الجسمية في الأطراف والأصابع من الأعراض التي تظهر في الطفولة المتأخرة: o أعراض زيادة الضغط داخل الجمجمة ومنها: سرعة الانفعال، التشنجات، القيء o عدم التحكم في التوازن ونقص في تنسيق حركة العضلات نتيجة تعطل وظيفة المخيخ مما يؤدي إلى الترنح و المشية المهتزة نتيجة صعوبة تناسق وانسجام حركة العضلات الإرادية o عدم تناسق حركة العين مع الرأس، حيث يجد الطفل صعوبة في تتبع الأجسام بسهولة وتظهر كأنها ستقفز او تتأخر في الحركة. o مشاكل العيون ومنها، رأرأة العين، ضمور شبكية العين، وجود غلاف العين المشيمي coloboma o المشاكل السمعية ، ضعف السمع الحسي sensorineural o نمط تنفس غير طبيعي، حيث يكون هناك نوبات من التنفس السريع يتبعها انقطاع التنفس. o أعراض وجود مشاكل مصاحبة في الجهاز العصبي التشخيص: o الأشعة الصوتية للدماغ o الأشعة المقطعية CT scan o الأشعة بالرنين المغناطيسي MRI o تحليل الكروموسومات o الأستشارة الوراثية .jpg) 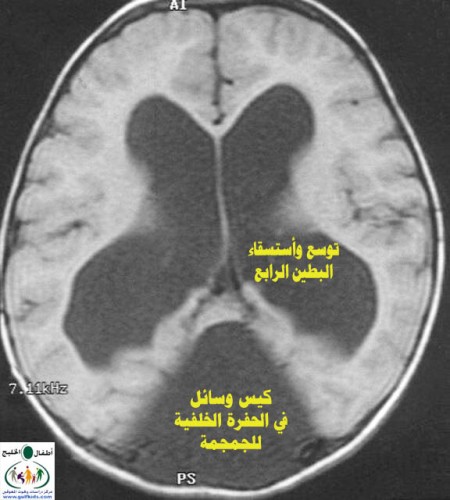 العلامات المميزة اللازمة لتشخيص متلازمة داندي ووكر: o ضمور المخيخ o التوسُّع الكييسي للبطينِ الرابعِ o الاستسقاء الدماغي o زيادة حجم الحفرة الخلفية للدماغ التشخيص الفارق: يجب التفريق بين تلك الحالة وحالات الأستسقاء الدماغي بدون وجود العلامات الأخرى للمتلازمة o أستسقاء التجويف الرابع المنفرد Isolated fourth ventricle o الأسباب الأخرى للإستسقاء الدماغي o متلازمة جيوبرت Joubert syndrome ، ومن علاماته ارتخاء في العضلات، زيادة محيط الرأس، الحركة غير الإرادية للعين، التفاوت في سرعة التنفس. للمزيد عن هذه الحالة على الرابط التالي: http://www.werathah.com/syndromes/joubert_syndrome.htm هل هناك أي علاج؟ o الحالة خلقية لا يمكن منعها من الحدوث o العلاج يعتمد على علاج الأعراض والمشاكل المصاحبة o القسطرة الدماغية في حالات وجود الأستسقاء الدماغي للمزيد عن القسطرة الدماغية – باللغة العربية – على الرابط التالي: http://alsolb.com/index.php?action=show_res&topic_id=2 o المشورة الوراثية مهمة للوالدين ، لمعرفة أحتمالية تكرار الحالة o التعليم والتدريب o العلاج الطبيعي والوظيفي o علاج النطق ومشاكل العيون ما هو التكهن؟ o هناك تنوع في نوع وحجم الإصابة، ودرجة ظهور الأعراض o البعض منهم تظهر الأعراض بعد الولادة مباشرة، وآخرون لا تظهر عليهم الأعراض سوى في مرحلة الطفولة o وجود العيوب الخلقية المتعددة يؤدي لتقصير العمر o نسبة الوفيات 12-50% في الأطفال نتيجة العيوب الأخرى المصاحبة |

|
|
|
#22 |
|
|
متلازمة ألاجيل Alagille's syndrome .jpg) الدكتور عبدالله محمد الصبي أول من كتب عن هذه الحالة هو الدكتور ألاجيل Alagille عام 1969، لذلك سميت هذه الحالة باسمه، وفي عام 1973 قام Watson and Miller بالكتابة عن مجموعة من حالات اليرقان في المواليد مع وجود ضيق الشريان الرئوي، وفي عام 1975 قام الدكتور ألاجيل بنشر بحثه عن الصورة الكاملة لهذه المتلازمة، وهي عيب خلقي وراثي ينتقل بالوراثة السائدة، ويؤدي إلى عدم تخلق القنوات الصفراوية في الكبد، عيوب خلقية في القلب، تشوهات وعيوب في الوجه وعظام العمود الفقري. الأسباب: o خلل في الجين J AG1 الموجود في الكروموسوم 20p12 (2;3) o ينتقل بالوراثة السائدة Autosomal dominant disorder o ظهور العلامات متمايز variable expression، أي لا يكون بنفس الحدة لدى جميع الأشخاص المصابين o يصيب الذكور والإناث o نسبة حدوثها حالة لكل 100.000 مولود .jpg) عدم وجود القنوات الصفراوية أو صغر حجمها، يؤدي لعدم تصريف الأفرازات الكبدية إلى الأمعاء، مما يؤدي لأرتجاعها داخل الكبد والذي سيؤدي لتليف الكبد، وظهور الأعراض المرضية. .jpg) الأعراض: تختلف نسبة ودرجة ظهور الأعراض من شخص لآخر، فالبعض تظهر عليه العلامات المرضية بشكل كبير من اليوم الأول للولادة، وآخرون يتم اكتشاف حالاتهم بالصدفة لعدم ظهور الأعراض عليهم. قد تكون الأعراض واضحة لدى الطفل، وغير واضحة لدى أحد الوالدين o الضعف وعدم زيادة الوزن o ضعف النمو- الطول - نتيجة المقاومة ضد هرمون النمو o معالم الوجه المميزة والتي قد لا تكون واضحة خلال السنة الأولى من العمر مثل: الذقن الصغير البارز، العينان الغائرتان، الجبهة العريضة o خلل في الكبد حيث تكون الأقنية الصفراوية قليلة، لذلك يلاحظ وجود اليرقان من خلال اصفرار بياض العين والجلد o يكون لون البراز فاتح مثل الصلصال - لعدم وجود الإفرازات الصفراوية في البراز o يكون لون البول أصفر غامق o تضخم حجم الكبد والطحال o تراكم الكولسترول مما يؤدي لارتفاع ضغط الدم o عدم القدرة على امتصاص الفيتامينات الذهنية مما يؤدي للكساح وضعف التجلط o زيادة مستوى حمض الصفراء serum bile acids مما يؤدي لحدوث الحكة o عيوب خلقية في القلب خاصة ضيق الشريان الرئوي pulmonary stenosis o شكل غير معتاد لعظام العمود الفقري حيث يكون لها شكل الفراشة butterfly vertebrae في 50% من الحالات o التخلف الفكري بدرجات متفاوتة o صغر حجم الخصية والذكر نتيجة ضعف الهرمونات الجنسية Hypogonadism o مشاكل في الكلى o مشاكل في العيون في 75% من الحالات o السكري نتيجة لفشل البنكرياس o عادة ما يعيشون حتى مرحلة الشباب o من الأسباب الرئيسة للوفاة هو الجلطات الدماغية .jpg) .jpg) o زيادة نسبة الصفراء المباشر في الدم نتيجة انسداد القناة الصفراوية o زيادة مستوى حمض الصفراء في الدم serum bile acids o زيادة مدة التجلط الدموي prothrombin time o زيادة نسبة الكوليستيرول والدهون الثلاثية في الدم o زيادة تحليل وظائف الكبد خاصة الفوسفيت الحمضي alkaline phosphatase o الأشعة الصوتية للقلب تظهر العيوب الخلقية o ارتفاع ضغط الدم o تغير وظائف الكلى o تحليل الكروموسومات Chromosomal analysis o خزعة الكبد - ندرة في القناة الصفراوية o الأشعة للعظام لمعرفة العيوب العظمية في العمود الفقري والأضلع والأطراف o الأشعة الصوتية للكبد لمعرفة التغيرات أو حدوث تحول سرطاني لها hepatoma o فحص العيون لمعرفة المشاكل المصاحبة  العلاج: o الحالة خلقية وراثية لا يمكن تغييرها أو التحكم فيها o أعطاء الفيتامينات الدهنية ADEK، حيث ان نقص تدفق الصفراء يصعب من عملية الامتصاص و الاستفادة من هذه الفيتامينات o أعطاء الدهون الثلاثية medium chain triglycerides للأشخاص الذين لديهم نقص في الوزن o تستخدم العديد من الأدوية لتحسين تدفق الصفراء و تقليل الحكة الجراحة: o تستخدم الجراحة لتصحيح تشوهات في القلب . o يمكن ان تستخدم عملية قسطرة لتوسيع الشرايين الضيقة o زرع الكبد يمكن ان يكون حلا بديلا عن المعالجة بالأدوية في الحالات الخطيرة من المتلازمة . الدكتور عبدالله محمد الصبي أخصائي طب الأطفال ذوي الاحتياجات الخاصة مدينة الملك عبدالعزيز الطبية الحرس الوطني - الرياض |

|
|
|
#23 |
|
|
متلازمة أبرت الدكتور عبدالله الصبيApert Syndrome Acrocephalosyndactyly Craniosynostosis 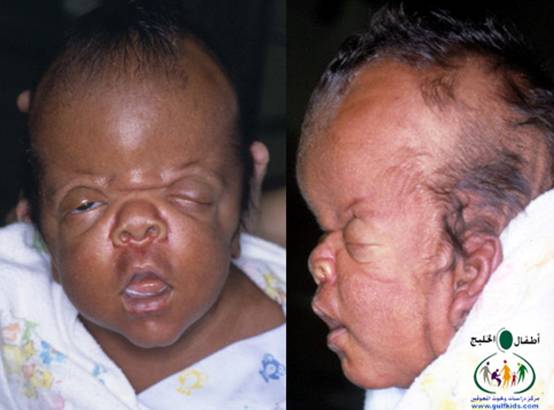 سميت هذه الحالة بأسم الطبيب الفرنسي د. أبرت الذي قام بالكتابة عنها عام 1906، وهي حالة خلقية نادرة تحدث في الغالب نتيجة طفرة جينية، تؤدي إلى نمو غير طبيعي لعظام الجمجمة والوجه، وعيوب والتصاق في أصابع اليدين والقدمين، وقد يصاحبها إعاقة عقلية بدراجات متفاوتة ما هي المشاكل الناتجة وتطورها؟ يلاحظ في هذه الحالة أن عظام الجمجمة تنغلق في وقت مبكر بعد الولادة – في الثلاثة اشهر الأولى ، وعادة ما يبدأ الأنغلاق من قاعدة الجمجمة وإلى الأعلى، كما الألتحام المبكر في عظام الوجه، والتحام أحد الدروز يؤدي إلى نمو العظام الأخرى، وهو ما يؤدي ذلك إلى أنماط مختلفة من نمو الجمجمة مثل : o تثلث الرأس Trigocephally نتيجة التحام الدرز الجبهي o قصر الرأس brachycephaly نتيجة التحام الدرز التاجي o استطالة في الرأس dolichocephaly نتيجة التحام الدرز السهمي o تشوه الجمجمة الانحرافي plagiocephaly نتيجة التحام الدرز التاجي واللامي في طرف واحد o تأنف الرأس oxycephaly نتيجة التحام الدرز التاجي و الدرز السهمي 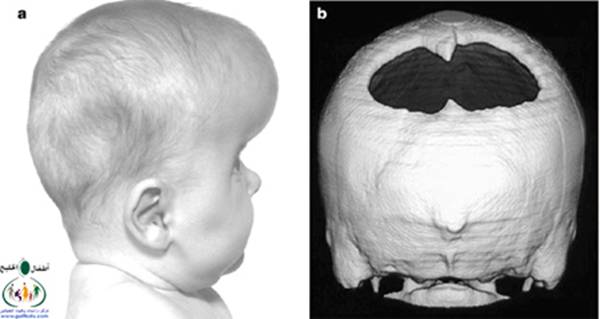 لمزيد من المعلومات عن تشريح عظام الجمجمة والوجه والدروز، كما أنماط النمو المختلفة لتلك العظام، أضغط على الرابط التالي******** ما هي الأسباب لحدوث الحالة ؟ o الأسباب غير معروفة في أغلب الحالات o يعتقد أن السبب هو الطفرة الوراثية o تنتقل بالوراثة السائدة ، نتيجة خلل في المورث (FGFR2) fibroblast growth factor receptor، والموجود على الكروموسوم رقم 10 o يصيب الذكور والإناث بنفس النسبة o نسبة حدوث الحالة بصفة عامة هو حالة لكل 175,000 ولادة o ليس السبب أستخدام الحامل للأغذية أو الأدوية أو النشاط الرياضي ما هي أحتمالية تكرر الحالة في الحمل القادم؟ o نسبة تكرار الحالة نادرة جداً لأن الغالب هو الطفرة الوراثية o أذا كان أحد الوالدين مصاب بمتلازمة أبرت، فإن نسبة حدوث الحالة هي 50% 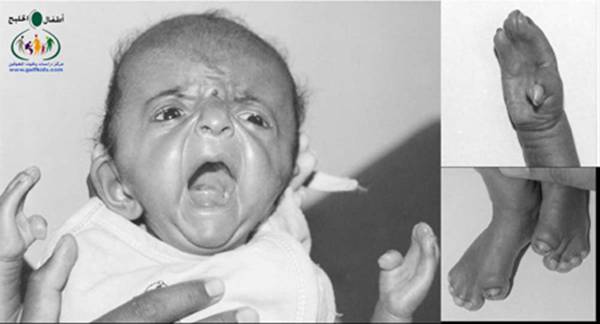 ما هي العلامات الظاهرة؟ o نمو غير طبيعي للجمجمة مع بروز الجبهة - جبهة عالية o تسطح مؤخرة الرأس- مترافق مع إغلاق مبكر لدروز الجمجمة o وجه مسطح أو مقعر بسبب نقص في نمو الوجه المتوسط يؤدي إلى كزم كاذب o نقص نمو الفك السفلي o شق الحنك o بروز – جحوظ العينين o حول - تباعد العينين o صغر حجم الأنف o الأذن في موقع منخفض o تلاصق اًصابع اليدين والقدمين – العظم والجلد o قد يكون هناك عيوب خلقية في الأطراف 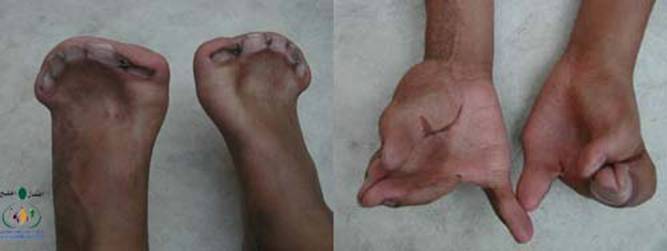 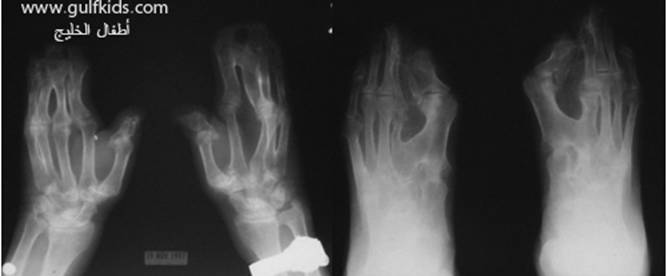 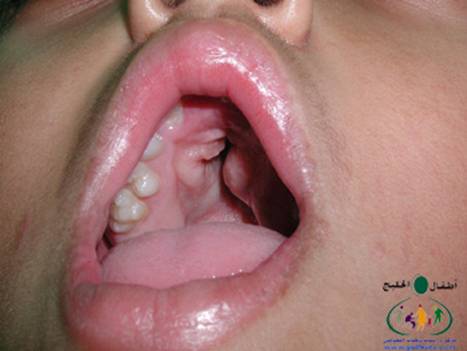 ما هي القدرات الفكرية للحالة؟ تختلف نسبة الذكاء لدى المصابين بمتلازمة أبرت، فالبعض منهم تكون نسبة الذكاء في حدها الطبيعي، ولكن يلاحظ وجود صعوبات تعلم بسيطة لدى البعض منهم. 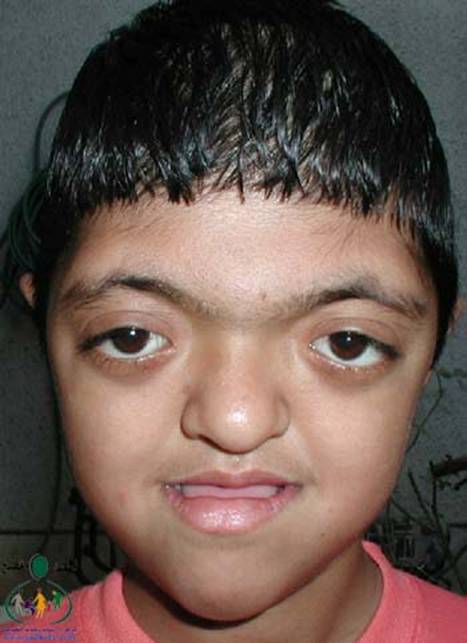 ما هي المشاكل المصاحبة للحالة؟ o بطء النمو الفكري نتيجة بطء نمو الدماغ o مشاكل بصرية نتيجة ضعف عضلات العين o مشاكل سمعية نتيجة تكرر التهاب الأذن o صعوبات في التنفس نتيجة صغر حجم الأنف والجهاز التنفسي o زيادة التعرق o وجود عيوب في الفقرات 68% o وجود عيوب خلقية في القلب 10% o وجود عيوب خلقية في الجهاز البولي التناسلي 10% o عيوب نادرة في الجهاز الهضمي 1% o حب الشباب بشكل حاد عند المراهقين 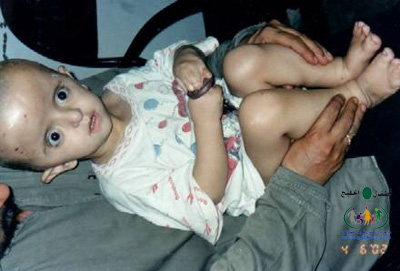 كيف يتم التشخيص؟ o يتم التشخيص الأولي بعد الولادة مباشرة نتيجة وجود الأعراض الظاهرة o وجود التصاق الأصابع يفرق الحالة عن حالات التحام الجمجمة الأخرى o أختبار وراثي Molecular analysis o أشعة مقطعية للدماغ لتقييم وجود عيوب خلقية o أشعة سينية لعظام الجمجمة لتقييم التحام العظام o أشعة سينية للعمود الفقري لمعرفة وجود عيوب الفقرات o أشعة لليدين والذراعين والقدمين o قياس السمع والنضر التشخيص خلال الحمل: يمكن التشخيص المبكر خلال الأشهر الأولى من الحمل من خلال عينة من المشيمة ، وبعد ذلك من خلال تحليل السائل الأمنيوسي الحالات المشابهة : متلازمة كروزون Crouzon Syndrome o لا يوجد التصاق في الأصابع o ينتقل بالوراثة الجسمية السائدة في نصف الحالات  كيف يتم علاج متلازمة أبرت؟ يتم علاج الحالة من خلال فريق طبي متخصص كلاً في مجاله، وتستمر المتابعة لمدة طويلة: o عمليات جراحية لمنع الانغلاق المبكر لدروز الجمجمة o عمليات جراحية لحل الاضطرابات الشكلية للوجه والجمجمة o علاج التصاق الأصابع – جراحة تجميل o التشخيص المبكر لمشاكل العيون وعلاج المشاكل البصرية o يعتبر ضمور العصب البصري من أهم المشاكل التي تتطلب التدخل المبكر o التشخيص المبكر للمشاكل التنفسية، وقد يحتاج الطفل لجهاز تنفسي مساعد خلال النوم o التشخيص المبكر لمشاكل الأذن، وتشخيص نقص السمع العصبي والتوصيلي o علاج مشاكل النطق والكلام o علاج تشوهات الأسنان o الدعم النفسي والإجتماعي 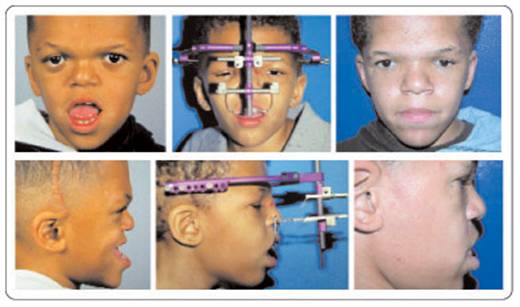 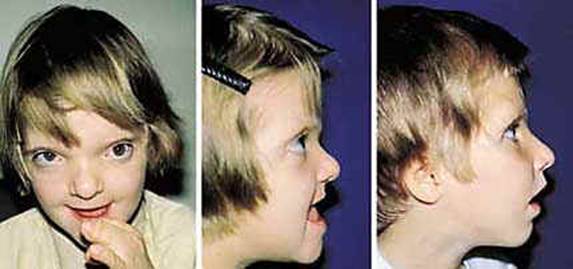 الدكتور عبدالله الصبي أخصائي طب الأطفال ذوي الاحتياجات الخاصة مدينة الملك عبدالعزيز الطبية – الحرس الوطني |

|
|
|
#24 |
|
|
متلازمة كروزون
Crouzon Syndrome Cranio facial Dysostosis  د.عبدالله الصبي هذه المتلازمة خلقية تحدث نتيجة لحدوث الانغلاق المبكر لعظام الجمجمة (خلل تعظم قحفي وجهي Cranio facial Dysostosis )، قام الدكتور كروزون Crouzon بالكتابة عن حالة أم وطفلها عام 1912، حيث ذكر الموجودات الثلاث الرئيسة للمتلازمة وهي calvarial deformities، والعيوب الوجهية وجحوظ العينيين، وتوالت الدراسات بعد ذلك، ولذلك سميت هذه المتلازمة باسمه. هذه المتلازمة عبارة عن خلل وراثي ، ينتقل بالوراثة الجسمية السائدة، حيث يكون هناك تغيرات تحدث في الجين FGFR2 gene المسئول عن إعطاء الأوامر لصنع البروتين المسمى fibroblast growth factor receptor 2 والذي يلعب دور مهم في النضج العظمي وخصوصا أثناء تطور الجنين، وتسبب زيادة التنبيه الاندماج المبكر لعظام الجمجمة. ما هي المشاكل الناتجة وتطورها؟ يحدث انغلاق مبكر لعظام الجمجمة ( التاجي coronal، السهمي sagittal، الخلفي lambdoidal) والذي يبدأ في السنة الأولى وينتهي وينتهي في السنة الثانية أو الثالثة من العمر، سرعة الانغلاق ومكانه يحدد الشكل العام للحالة وتأثيراتها المستقبلية، هذا الانغلاق المبكر لعظام الجمجمة يؤثر على نمو الدماغ ، كما الألتحام المبكر في عظام الوجه، والتحام أحد الدروز يؤدي إلى نمو العظام الأخرى، وهو ما يؤدي ذلك إلى أنماط مختلفة من نمو الجمجمة مثل : o تثلث الرأس Trigocephally نتيجة التحام الدرز الجبهي o قصر الرأس brachycephaly نتيجة التحام الدرز التاجي o استطالة في الرأس dolichocephaly نتيجة التحام الدرز السهمي o تشوه الجمجمة الانحرافي plagiocephaly نتيجة التحام الدرز التاجي واللامي في طرف واحد o تأنف الرأس oxycephaly نتيجة التحام الدرز التاجي و الدرز السهمي 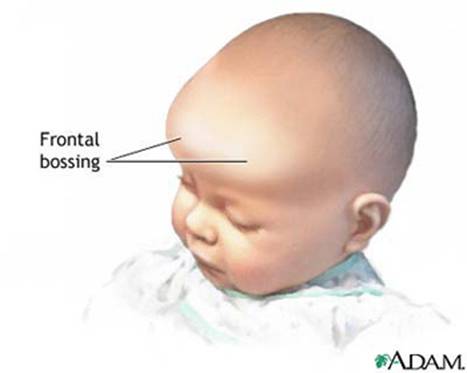 لمزيد من المعلومات عن تشريح عظام الجمجمة والوجه والدروز، كما أنماط النمو المختلفة لتلك العظام، أضغط على الرابط التالي********  ما هي الأسباب لحدوث الحالة ؟ o في نصف الحالات يحدث للمرة الأولى في العائلة نتيجة طفرة وراثية new mutations o ينتقل بالوراثة الجسمية السائدة، chromosome locus 10q25-10q26 o المورث FGFR2 gene o درجة ظهور الأعراض تختلف في نفس العائلة، فقد تكون بسيطة وغير ملاحظة o نسبة الانتشار حالة لكل 60,000 o يصيب الذكور والإناث بنفس النسبة ما هي احتمالية تكرر الحالة في الحمل القادم؟ سيقوم أخصائي الأمراض الوراثية بمناقشة الوالدين، ودراسة الحالة وأحتماليات تكرار الحالة، حسب النقاط التالية: o إذا كان أحد الوالدين مصاب بالحالة، فإن احتمالية إصابة أطفاله 50% o إذا لم يكن أحد الوالدين مصاب، فإن احتمالية تكرار الحالة لا تذكر - نادرة o تتأثر تكرار الحالة مع تقدم الوالدين في العمر 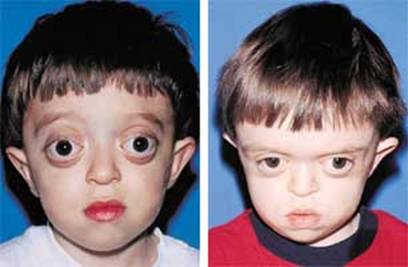 ما هي العلامات الظاهرة؟ o الشكل المميز للجمجمة، خاصة تأنف الرأس Acrocephaly. o جحوظ العين ، صغر حجم تجويف العين، انسدال الجفن ، رأرأة العينيين، حول غير متوافق o الأنف صغير معقوف، على شكل منقار الببغاء Parrot Peak Nose o بروز الفك السفلي مع صغر الفك العلوي o الحنك ضيق وعالي o في بعض الحالات يكون هناك الشفة الأرنبة وشق الحنك o تراكم الأسنان العلوية o ضخامة ولادية في العظم الوتدي Sphenoid bone 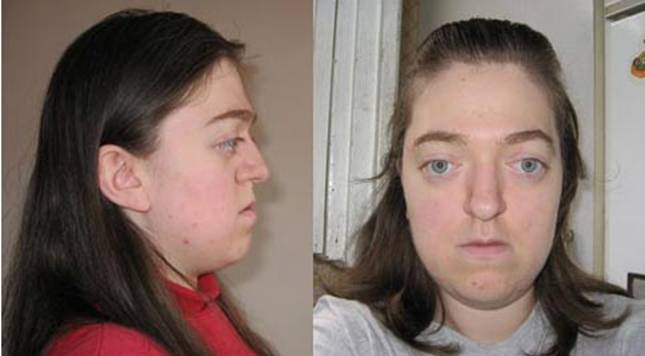 الأعراض المرضية: قد لا تكون الأعراض المرضية موجودة من الولادة، ولكن قد تظهر في أي مرحلة عمرية، ومنها: o علامات الاستسقاء الدماغي 30% o الصداع، نتيجة ارتفاع ضغط السائل الدماغي o مشاكل بصرية، نتيجة تأثر القرنية لعدم انغلاق العين o ضمور بصري Optic atrophy o مشاكل سمعية، نتيجة ضعف السمع التوصيلي o مشاكل تنفسية، نتيجة صغر حجم الأنف والمجرى التنفسي o وجود تشنج o علامات وجود التحام في الفقرات، خاصة الفقرات العنقية ما هي القدرات الفكرية للحالة؟ القدرة العقلية ضمن الحدود الطبيعية عادة، قد يلاحظ أحيانا تخلف عقلي 12%، كيف يتم التشخيص؟ o وجود قصة مرضية - أعراض الحالة - في نفس العائلة o يتم التشخيص الأولي بعد الولادة مباشرة نتيجة وجود الأعراض الظاهرة، وتزداد مع التقدم في العمر o الاختبار الوراثي، تحليل خاص للكروموسومات Molecular analysis o أشعة مقطعية للدماغ لتقييم وجود عيوب خلقية o أشعة سينية لعظام الجمجمة لتقييم التحام العظام o أشعة سينية للعمود الفقري لمعرفة وجود عيوب الفقرات o أشعة لليدين والذراعين والقدمين o قياس السمع والنضر الحالات المشابهة: متلازمة أبرت Apert Syndrome o وحود التصاقات في الأصابع o عادة ما ينتقل كطفرة جينية التشخيص خلال الحمل: يمكن التشخيص المبكر خلال الأشهر الأولى من الحمل من خلال عينة من المشيمة ، وبعد ذلك من خلال تحليل السائل الأمنيوسي 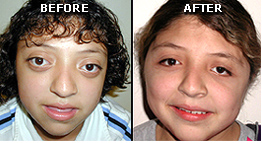 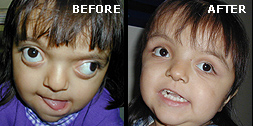 كيف يتم علاج الحالة؟ o عمليات جراحية لمنع الانغلاق المبكر لدروز الجمجمة o عمليات جراحية لحل الاضطرابات الشكلية للوجه والجمجمة o التشخيص المبكر للاستسقاء الدماغي وعلاجه o التشخيص المبكر لمشاكل العيون وعلاج المشاكل البصرية o يعتبر ضمور العصب البصري من أهم المشاكل التي تتطلب التدخل المبكر o التشخيص المبكر للمشاكل التنفسية، وقد يحتاج الطفل لجهاز تنفسي مساعد خلال النوم o التشخيص المبكر لمشاكل الأذن، وتشخيص نقص السمع العصبي والتوصيلي o علاج مشاكل النطق والكلام o علاج تشوهات الأسنان 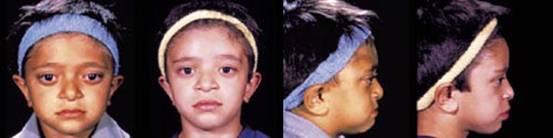 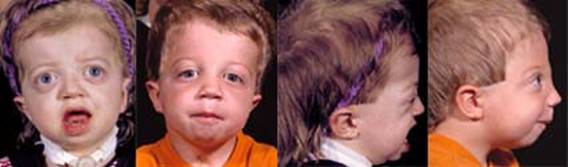 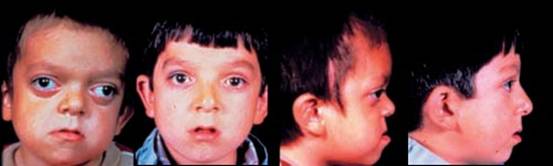 الدكتور عبدالله محمد الصبي أخصائي طب الأطفال ذوي الاحتياجات الخاصة مدينة الملك عبدالعزيز - الحرس الوطني |

|
|
|
#25 |
|
|
متلازمة المكياج الياباني - كابوكي د.عبدالله Kabuki make-up syndrome متلازمة كابوكي Kabuki syndrome متلازمة كيوروكي Kuroki Syndrome .jpg) بن محمد الصبي بعض المتلازمات تأخذ تسميتها من الشكل الوصفي للحالة، ففي عام 1981 قام الطبيبان اليابانيان نبكاوا - وكيوروكي Dr. Niikawa and Dr. Kuroki بوصف حالات مرضية يتشابه ملامح وجه الطفل المصاب بهذه المتلازمة مع المكياج الذي يضعه ممثلي كابوكي في المسرح الياباني ، حيث تتميز ملامح المصاب هذه المتلازمة بوجود عينيين واسعتين، تقوس الحاجب العلوي، زيادة طول ثنايا الجفون ، ورموش طويلة سميكة ، مع وجود التخلف الفكري، لذلك سميّت بمتلازمة المكياج الياباني - كابوكي Kabuki make-up syndrome، ثم تم أختصارها إلى متلازمة كابوكي Kabuki syndrome o الاسباب غير معروفة o يعتقد ان السبب هو عيب في الكروموسوم 8 - 8p22-23.1 o نسبة الحدوث حالة لكل 23.000 ولادة حية o تصيب الذكور والاناث بنفس النسبة o التشخيص يعتمد على الأعراض المرضية .jpg) التشخيص : o لا يوجد تحليل محدد للتشخيص، تحليل الكروموسومات غير تشخيصي o التشخيص يعتمد على خبرة أخصائي الأمراض الوراثية o التشخيص يعتمد على وجود 4 من 5 من الأعراض، مع علامات الوجه المميزة، وهي : 1. علامات الوجه المميزة : زيادة طول شق الجفن، الحواجب مقوسة، الرموش طويلة، بروز وتشوه الأذن، انخفاض طرف الأنف. 2. العيوب الجسمية المميزة : قصر الأصابع، قصر العظام، ميلان الأصبع الصغير، عيوب الفقرات مما يؤدي إلى الجنف ( انحناء العمود الفقري ) 3. وجود العلامات الجلدية المميزة : 4. التأخر الفكري ( بسيط - متوسط ) 5. نقص النمو وقصر القامة ( بعد الولادة ) علامات غير تشخيصية: هناك الكثير من العلامات المميزة ولكنها غير التشخيصية ، ومنها: o الأرتخاء العام، زيادة أنثناء المفاصل o مشاكل في التغذية، ضعف النمو، فقر الدم o ضعف المناعة مع التهابات متكررة o الصرع o ضعف السمع o تشوهات خلقية في القلب o عيوب خلقية في الكلية والجهاز البولي o الفك والفم صغيران ، تشوهات الأسنان، ارتفاع سقف الحلق o زيادة مفاجئة في الوزن أثناء فترة البلوغ o أغلب الحالات لديها علامات السعادة، وعادة ما يكونون أجتماعيين، ولكنهم يحبون الروتين في الحياة. مدى الحياة ومسببات الوفاة: مع وجود الكثير من العيوب الخلقية وضعف المناعة، فقد لوحظ أن التدخل الطبي ينجح في علاجها، ولم تظهر أي دراسات في هذا المجال. .jpg) العلاج: حيث لم يتم التعرف على المسببات فليس هناك علاج لتغيير الحالة أو منعها، ويعتمد العلاج على : o التدخل المبكر لمنع مشاكل التغذية والنمو o الدعم الأسري o العلاج الطبيعي والعلاج الوظيفي o العلاج السمعي والتخاطب o التعليم o التدخل الطبي العلاجي للأمراض المصاحبة .jpg)
|

|
|
|
#26 |
|
|
متلازمة أليس في بلاد العجائب Alice in Wonderland syndrome Lilliputian syndrome Todd`s syndrome Micropsia  الدكتور: عبدالله محمد هي مجموعة من الأعراض المتباينة، وتتركز في وجود تشوهات بصرية مع وجود جهاز بصري سليم الصبي - أخصائي طب الأطفال ذوي الاحتياجات الخاصة سميت بهذا الاسم نتيجة وجود بعض تلك الأعراض كما في رواية أليس في بلاد العجائب للكاتب المبدع Lewis Carroll عام 1865 ، التي ترى فيها البطلة تغيراً في الأشكال والأحجام، ويعتقد بعض الأطباء المهتمين بالموضوع إن كاتب رواية أليس في بلاد العجائب مصاب بهذه الحالة لأنه وصف عرض واحد على الأقل من المتلازمة في روايته . وأول من كتب عنها في المجال الطبي العلمي هو الدكتور ليبمان Dr C W. Lippmann عام 1952، مقالة في مجلة الأمراض العقلية بعنوان هلوسة الصداع النصفي - Certain Hallucinations Peculiar to Migraine ، وبعده بعدة سنوات قام الدكتور توود Dr J Todd عام 1955 بشرح مفصل في مجلة الرابطة الكندية للأطباء The syndrome of Alice in Wonderland .gif) ما هي متلازمة أليس في بلاد العجائب ؟ هي عبارة عن نوع نادر من الاضطرابات العصبية تؤدي إلى مجموعة من اضطرابات الرؤية والإحساس بالفراغ كما الإحساس بالزمن الأعراض الأكثر بروزاً هي مجموعة من الاضطرابات البصرية نتيجة مشاكل في مراكز الفهم والاستقبال في الدماغhuman perception، مع قدرات بصرية سليمة، يرى فيها المصاب تشوه يحدث لما يراه إمامه من أجسام كما انه يعلم يقينا إن مايراه ليس حقيقيا و لا يعدو كونه هلاوس بصرية. .jpg) ما هي الأسباب؟ المشكلة عصبية تكمن في الدماغ والبصر يكون سليما تماماً، ومها كانت الحالة فلابد من وجود سبب معين، ويندر عدم وجود سبب، ومن تلك الأسباب: o صداع الشقيقة migraines o أورام الدماغ brain tumors o الصرع والتشنج Temporal Lobe Epilepsy o انفصام الشخصية schizophrenia o الالتهاب الفيروسي الطلحي Epstein-Barr viral infection o استخدام الأدوية المهلوسة مثل الماريجوانا - LSD لمعرفة المزيد عن الشقيقة وأنواع الصرع http://gulfkids.com .jpg) ما هي الأعراض ؟ o قد تطهر تلك الأعراض بصورة مؤقتة أو متكررة o تظهر الأعراض في الأطفال وسرعان ما تزول o قد تبدأ في الظهور في البالغين بدون أعراض في مرحلة الطفولة o أغلب الحالات تظهر عليهم الأعراض ليلاً o قد تظهر الأعراض كمنبأة للنوبة الصرعية ومهما كان، فإن الأعراض الأكثر حدوثاً هي: o عيوب في حجم الأشياء: حيث يرى المصاب الأشخاص، الحيوانات أو اي جسم قريب منه في غاية الصغر أو الكبر o عيوب في تناسق الحجم: يرى أجزاء جسمه أو أجزاء من أجسام الآخرين في صورة غير متناسقة مع أجزاء الجسم الأخرى o عيوب في بعد المسافات: يرى المصاب الأشياء كأنها قريبة جداً أو بعيدة عنه. o عيوب في ألوان الأشياء o هناك اضطرابات غير بصرية أخرى o الزمن يتحرك بصورة بطيئة أو سريعة o تغير ملمس الأشياء o تغير في الأصوات المسموعة .jpg) التشخيص: لا يوجد تحاليل أو أشعات تشخيصية يعتمد التشخيص على وجود الأعراض المرضية أو بعضاً منها .jpg) العلاج: لا يوجد أدوية فاعلة مخصصة لتلك الحالات أدوية الشقيقة ، قد تمنع حدوث وأعراض الشقيقة، ولكن قد لا تؤثر في منع حدوث الهلوسة البصرية |

|
 |
| مواقع النشر (المفضلة) |
| الذين يشاهدون محتوى الموضوع الآن : 1 ( الأعضاء 0 والزوار 1) | |
|
|
 المواضيع المتشابهه
المواضيع المتشابهه
|
||||
| الموضوع | كاتب الموضوع | المنتدى | مشاركات | آخر مشاركة |
| جميل يستحق كل جميل | زمن الطوفان | الساحة الرياضيّة | 5 | 03-31-2011 06:15 AM |
| هدف جميل ... | & naif & | المقاطع الرياضية المرئية | 6 | 11-26-2009 04:31 AM |
| كيفية تعليم الطلاب للإعراب جميل جميل جدا جدا جدا جدا | الرهيب معكم | الملفات والفلاشات والبرآمج التعليميه | 1 | 09-06-2009 11:49 AM |
| د عاء جميل | سهيل الجنوبي | مكافحة البدع والمواضيع المشبوهة | 4 | 05-13-2007 12:34 PM |
| جميل المحيا | جبل حرفه | عطر الكلمات | 0 | 03-06-2004 11:29 PM |